O objetivo desse blogger é colocar a disposição informações da área médica,técnica e cientifica,bem como informações históricas,atualidades e curiosidades.
quinta-feira, 21 de julho de 2011
Pela última vez na história, ônibus espacial pousa na Flórida
Pela última vez na história, ônibus espacial pousa na Flórida.
Missão foi a última tripulada da história da Nasa.
Atlantis pousou, como previsto, às 6h56 (horário de Brasília).
Agora acabou. Pela última vez, um ônibus espacial da Nasa fez seu pouso no Centro Espacial Kennedy, na Flórida, às 6h56 (horário de Brasília). O Atlantis encerrou uma missão histórica de 13 dias e agora vai virar peça de museu.
"Missão cumprida, Houston", foram as palavras do comandante Chris Ferguson assim que a nave pousou. "Após servir por 30 anos, o ônibus espacial conquistou seu lugar na história e agora faz sua última parada".
O comandante afirmou que os americanos vão voltar ao espaço. "O ônibus espacial mudou a maneira com que vemos o mundo, a maneira com que vemos o universo. A América não vai parar de explorar. Obrigado por nos proteger e por trazer este programa para um fim merecido."
Ferguson também lembrou os outros ônibus espaciais. "Obrigado Columbia, Challenger, Discovery e Endeavour", afirmou após o pouso.
Em resposta, o controle da missão parabenizou a tripulação. "Aproveitamos esta oportunidade para parabenizar a vocês, Atlantis, assim como os milhares de indivíduos apaixonados em toda esta nação exploradora do espaço que realmente deram poder a esta espaçonave incrível que, por três décadas, inspirou milhões por todo o globo", disse o astronauta responsável pela comunicação com a nave, Barry Wilmore. "O Atlantis está em casa, sua jornada está completa. Este é um momento para ser apreciado",
Milhares de pessoas se reuniram na cidade de Cabo Canaveral para acompanhar o pouso. Na transmissão da Nasa, o clima foi de nostalgia. Não há previsão de quando uma nova missão ao espaço com seres humanos será organizada pelos Estados Unidos.
A nave levou à Estação Espacial Internacional (ISS, na sigla em inglês) o módulo Rafaello carregado de toneladas de equipamentos para abastecer o complexo orbital. A partir de agora, todas as viagens à ISS serão feitas pelas naves russas Soyuz.
Ao todo, quatro astronautas estiveram a bordo, além do comandante Christopher Ferguson, o piloto Doug Hurley e os especialistas de missão Sandy Magnus e Rex Walheim.
A aposentadoria
A decisão de aposentar a frota veio após o acidente com o Columbia, que se desintegrou na reentrada após uma missão em 2003. A orientação do então governo Bush era finalizar a Estação Espacial Internacional (ISS, na sigla em inglês), aposentar a frota até 2010 e desenvolver uma nave nova que deveria estar em operação em 2014.
De lá para cá, o governo Obama confirmou a aposentadoria do programa, mas permitiu um ano a mais de voos, até 2011. As operações na ISS foram estendidas até pelo menos 2020. E o programa de naves da administração Bush, o projeto Constellation, foi cancelado. Em seu lugar, o atual presidente ordenou que a parte de desenvolvimento e construção de espaçonaves fosse delegada à iniciativa privada, enquanto a Nasa se dedicaria a pensar as próximas fronteiras da exploração espacial.
O Atlantis
O quarto ônibus espacial da Nasa estava em operação há 26 anos e foi responsável por alguns dos grandes marcos do programa americano: ele lançou o telescópio espacial de raios gama Compton e as sondas Magellan para Vênus e Galileo para Júpiter.
A nave também foi a primeira americana a acoplar com a estação espacial russa Mir, para onde fez sete voos consecutivos, entre 1995 e 1997.
Em 2009, o Atlantis fez a última missão de reparos prevista para o telescópio espacial Hubble, que permitiu que o observatório orbital, que estava definhando na época, pudesse ter sua expectativa de vida estendida para até 2014.
No voo seguinte, ele bateu o recorde do Discovery de menor número de problemas técnicos em uma missão: 54. Em 2010, bateu seu próprio recorde e baixou o número para 46.
A missão de 2010 estava prevista para ser a aposentadoria oficial do ônibus espacial. A atual era apenas uma missão de stand-by que seria usada para caso de necessidade de resgate do Endeavour, que, na época, estava previsto para fazer a missão final da frota. Com a decisão de tornar o voo de resgate em uma missão oficial, a nave foi recolocada em serviço.
Após a aposentadoria, o Atlantis será o único que continuará na Flórida, em exibição no complexo de visitantes do Centro Espacial Kennedy. O Discovery será enviado ao Museu Smithsonian na capital americana, Washington DC, no lugar do protótipo Enterprise, que nunca foi ao espaço e será transferido para Nova York. O Endeavour irá ao Centro de Ciência da Califórnia, em Los Angeles.
Do G1, em São Paulo
terça-feira, 19 de julho de 2011
Planta 'pata de camelo' pode ser usada para tratar epilepsia
Planta 'pata de camelo' pode ser usada para tratar epilepsia
Alternativa também pode ser usada para estresse e ansiedade.
Espécie é usada na medicina tradicional de país africano.
Uma planta conhecida como “pata de camelo” (Filoestigma reticulatum) pode ajudar no tratamento da epilepsia ao baixar a temperatura corporal humana, aliviando o estresse e a ansiedade. A descoberta foi feita por Elisabeth Ngo Bum, da Universidade de Ngaoundere, de Camarões, e apresentada no Congresso Mundial de Neurociência, que ocorre em Florença, na Itália, até o dia 18 de julho.
A planta não causa dependência nem sonolência e pode ser usada em crianças e em adultos"
A pata de camelo é usada na medicina tradicional de Camarões para tratar a ansiedade e agitação. Até pouco tempo, a professora tinha apenas experiências comprovadas no seu cotidiano, de que quando ingerido o chá da planta, elas mudavam de comportamento e ficavam mais tranquilas. No entanto, não havia provas científicas de como ela agia no cérebro.
Foram feitos vários testes em três diferentes modelos animais que comprovaram o resultado efetivo da pata de camelo, diminuindo o estresse e a ansiedade provocados nos ratos.
A pesquisadora também provou que o medicamento, tomado em doses prescritas corretamente, não causa efeito colateral nem dependência. “A planta tem efeito parecido como os bendiazepinicos, pode ser usada tanto em crianças como em adultos, não causa dependência nem sonolência, pode ser retirada a qualquer momento do paciente sem causar nenhum dano".
O uso da planta foi uma alternativa encontrada para tratar a população africana que não têm acesso a medicamentos mais caros. “Só a minoria das pessoas na África recebe os tratamentos básicos normais e dignos de saúde. Nossa pesquisa pode prover uma eficiente medicina tradicional para tratar os problemas locais e de países com baixo poder aquisitivo”, diz a cientista.
A expectativa é de que em dois anos o medicamento já esteja disponível em hospitais locais.
Fonte: G1
Alternativa também pode ser usada para estresse e ansiedade.
Espécie é usada na medicina tradicional de país africano.
Uma planta conhecida como “pata de camelo” (Filoestigma reticulatum) pode ajudar no tratamento da epilepsia ao baixar a temperatura corporal humana, aliviando o estresse e a ansiedade. A descoberta foi feita por Elisabeth Ngo Bum, da Universidade de Ngaoundere, de Camarões, e apresentada no Congresso Mundial de Neurociência, que ocorre em Florença, na Itália, até o dia 18 de julho.
A planta não causa dependência nem sonolência e pode ser usada em crianças e em adultos"
A pata de camelo é usada na medicina tradicional de Camarões para tratar a ansiedade e agitação. Até pouco tempo, a professora tinha apenas experiências comprovadas no seu cotidiano, de que quando ingerido o chá da planta, elas mudavam de comportamento e ficavam mais tranquilas. No entanto, não havia provas científicas de como ela agia no cérebro.
Foram feitos vários testes em três diferentes modelos animais que comprovaram o resultado efetivo da pata de camelo, diminuindo o estresse e a ansiedade provocados nos ratos.
A pesquisadora também provou que o medicamento, tomado em doses prescritas corretamente, não causa efeito colateral nem dependência. “A planta tem efeito parecido como os bendiazepinicos, pode ser usada tanto em crianças como em adultos, não causa dependência nem sonolência, pode ser retirada a qualquer momento do paciente sem causar nenhum dano".
O uso da planta foi uma alternativa encontrada para tratar a população africana que não têm acesso a medicamentos mais caros. “Só a minoria das pessoas na África recebe os tratamentos básicos normais e dignos de saúde. Nossa pesquisa pode prover uma eficiente medicina tradicional para tratar os problemas locais e de países com baixo poder aquisitivo”, diz a cientista.
A expectativa é de que em dois anos o medicamento já esteja disponível em hospitais locais.
Fonte: G1
quinta-feira, 7 de julho de 2011
Cadeira eléctrica para o tratamento da osteoporose
Tecnologia, desenvolvida no Brasil, está a ser testada em idosos
Numa pessoa sem osteoporose, ossos têm células que captam sinais mecânicos
Um novo equipamento desenvolvido por investigadores das universidades de São Paulo (USP), de São Carlos e da Universidade Federal de São Paulo (UNIFESP), no Brasil, está a ser testado no tratamento para a osteoporose.
Trata-se de uma cadeira que emite sinais eléctricos. O tratamento é indolor e as sessões não excedem os 20 minutos. Actualmente, as terapêuticas para a osteoporose são realizadas com recurso a medicamentos e exercícios físicos.
A nova tecnologia produz sinais eléctricos que atingem directamente os ossos mais prejudicados pela doença: fémur, coluna e bacia. Para realizar o tratamento, basta ao paciente ficar sentado sentado na cadeira e premir um botão.
A cadeira usufrui de duas placas, colocadas debaixo do estofo, que formam um campo eléctrico. Não há dor. Ao todo, são cinco sessões por semana e, quando o tratamento é concluído, o aparelho envia um alerta.
Segundo a fisioterapeuta da Unifesp, Ana Paula Lirani Galvão, quando o campo eléctrico atinge os ossos, algumas células do organismo captam os sinais e estimulam a formação de uma nova massa óssea, o que aumenta a absorção de cálcio.
Galvão explica que, numa pessoa sem osteoporose, os ossos têm células que captam sinais mecânicos – gerados, por exemplo, pela acção de andar ou correr – e enviam uma carga eléctrica para outras células responsáveis por formar mais ossos. O objectivo da nova técnica é criar os sinais eléctricos que o corpo deixou de enviar e, assim, estimular a formação da nova massa óssea.
Os primeiros testes foram realizados em ratos de laboratório e os resultados foram positivos. Agora, a experiência já está a ser aplicada a uma centena de idosos, que estão internados em três lares de São Paulo – 40 deles sob placebos, ou seja, sem efeitos reais.
Orivaldo Lopes da Silva, professor de bioengenharia da USP de São Carlos e responsável pelo equipamento, avançou que pretende pôr o produto no mercado até 2012, a um preço acessível.
Fonte: Revista Ciencia Hoje
Tecnologia, desenvolvida no Brasil, está a ser testada em idosos
Numa pessoa sem osteoporose, ossos têm células que captam sinais mecânicos
Um novo equipamento desenvolvido por investigadores das universidades de São Paulo (USP), de São Carlos e da Universidade Federal de São Paulo (UNIFESP), no Brasil, está a ser testado no tratamento para a osteoporose.
Trata-se de uma cadeira que emite sinais eléctricos. O tratamento é indolor e as sessões não excedem os 20 minutos. Actualmente, as terapêuticas para a osteoporose são realizadas com recurso a medicamentos e exercícios físicos.
A nova tecnologia produz sinais eléctricos que atingem directamente os ossos mais prejudicados pela doença: fémur, coluna e bacia. Para realizar o tratamento, basta ao paciente ficar sentado sentado na cadeira e premir um botão.
A cadeira usufrui de duas placas, colocadas debaixo do estofo, que formam um campo eléctrico. Não há dor. Ao todo, são cinco sessões por semana e, quando o tratamento é concluído, o aparelho envia um alerta.
Segundo a fisioterapeuta da Unifesp, Ana Paula Lirani Galvão, quando o campo eléctrico atinge os ossos, algumas células do organismo captam os sinais e estimulam a formação de uma nova massa óssea, o que aumenta a absorção de cálcio.
Galvão explica que, numa pessoa sem osteoporose, os ossos têm células que captam sinais mecânicos – gerados, por exemplo, pela acção de andar ou correr – e enviam uma carga eléctrica para outras células responsáveis por formar mais ossos. O objectivo da nova técnica é criar os sinais eléctricos que o corpo deixou de enviar e, assim, estimular a formação da nova massa óssea.
Os primeiros testes foram realizados em ratos de laboratório e os resultados foram positivos. Agora, a experiência já está a ser aplicada a uma centena de idosos, que estão internados em três lares de São Paulo – 40 deles sob placebos, ou seja, sem efeitos reais.
Orivaldo Lopes da Silva, professor de bioengenharia da USP de São Carlos e responsável pelo equipamento, avançou que pretende pôr o produto no mercado até 2012, a um preço acessível.
Fonte: Revista Ciencia Hoje
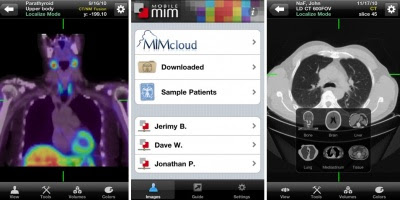
Aplicação da Apple facilita diagnóstico clínico
"Mobile MIM" já foi aprovado nos EUA e vai estar disponível em 34 países
Aplicação pode ser instalada no iPhone e no iPad
Os norte-americanos podem, a partir desta semana, conhecer o seu estado de saúde sem irem a um consultório, graças a uma nova aplicação que permite aos médicos terem acesso a exames dos seus pacientes através do telemóvel.
O "Mobile MIM", que para já só pode ser instalado no iPhone e no iPad, foi aprovado pela "Food and Drug Administration (FDA)", organização responsável pelo controlo sanitário nos Estados Unidos.
O programa dispõe de 14 idiomas e vai ser vendido nas lojas online da Apple em 34 países da Europa, Ásia, América do Sul e Médio Oriente.
Embora possibilite a observação de imagens criadas por tomografia computadorizada, ressonância magnética ou outras tecnologias de medicina nuclear, a FDA esclareceu que esta ferramenta "não tem o propósito de substituir os equipamentos convencionais e que a sua utilização é indicado apenas em casos cujo acesso a outras alternativas é limitado".
O "Mobile MIM" comprime as imagens registadas num hospital ou num consultório médico, transferindo-as de uma forma segura para a rede e enviando-as assim para outro telemóvel. O médico que as receber pode avaliá-las adequadamente, medir distâncias e valores de intensidade e ainda fazer anotações de interesse.
“Esta tecnologia proporciona aos especialistas a capacidade de verem as imagens de uma forma imediata e de realizar diagnósticos sem a necessidade de estar no consultório ou ter de esperar lá os resultados”, explicou William Maisel, da FDA.
Aplicação pode ser instalada no iPhone e no iPad
Os norte-americanos podem, a partir desta semana, conhecer o seu estado de saúde sem irem a um consultório, graças a uma nova aplicação que permite aos médicos terem acesso a exames dos seus pacientes através do telemóvel.
O "Mobile MIM", que para já só pode ser instalado no iPhone e no iPad, foi aprovado pela "Food and Drug Administration (FDA)", organização responsável pelo controlo sanitário nos Estados Unidos.
O programa dispõe de 14 idiomas e vai ser vendido nas lojas online da Apple em 34 países da Europa, Ásia, América do Sul e Médio Oriente.
Embora possibilite a observação de imagens criadas por tomografia computadorizada, ressonância magnética ou outras tecnologias de medicina nuclear, a FDA esclareceu que esta ferramenta "não tem o propósito de substituir os equipamentos convencionais e que a sua utilização é indicado apenas em casos cujo acesso a outras alternativas é limitado".
O "Mobile MIM" comprime as imagens registadas num hospital ou num consultório médico, transferindo-as de uma forma segura para a rede e enviando-as assim para outro telemóvel. O médico que as receber pode avaliá-las adequadamente, medir distâncias e valores de intensidade e ainda fazer anotações de interesse.
“Esta tecnologia proporciona aos especialistas a capacidade de verem as imagens de uma forma imediata e de realizar diagnósticos sem a necessidade de estar no consultório ou ter de esperar lá os resultados”, explicou William Maisel, da FDA.
Impressora para tecidos biológicos é o futuro da medicina reconstrutiva
Tecnologia desenvolvida na Universidade de Cornell foi apresentada no encontro da AAAS
Impressora funciona como uma de jacto de tinta
Uma impressora 3D desenvolvida para imprimir com tecidos biológicos foi uma das novidades apresentadas no encontro da AAAS (Associação Americana para o Avanço da Ciência), que terminou na passada segunda-feira, em Washington.
Este aparelho foi desenvolvido na Universidade norte-americana Cornell, por uma equipa de investigadores liderada por Hod Lipson. Actualmente, estão a trabalhar na impressão de orelhas para serem usadas na medicina reconstrutiva.
O objectivo desta tecnologia é promover uma melhor e mais eficaz reconstrução. Os investigadores querem que no futuro cada paciente tenha todos os pormenores do seu corpo armazenados nos computadores dos médicos.
Quando uma pessoa necessitar de uma nova cartilagem ou até um osso, as informações estarão disponíveis para se realizar uma reconstrução perfeita.
Depois, as células do próprio paciente serão recolhidas e postas em cultura para serem usadas como “tinta” para imprimir novas partes do corpo. A impressora, explicam os cientistas, funciona basicamente como uma de jacto de tinta ou de um plotter de impressão. Dentro de uns 20 anos, acreditam os investigadores, esta tecnologia poderá fazer parte do quotidiano médico.
Fonte: revista Ciência Hoje
Impressora funciona como uma de jacto de tinta
Uma impressora 3D desenvolvida para imprimir com tecidos biológicos foi uma das novidades apresentadas no encontro da AAAS (Associação Americana para o Avanço da Ciência), que terminou na passada segunda-feira, em Washington.
Este aparelho foi desenvolvido na Universidade norte-americana Cornell, por uma equipa de investigadores liderada por Hod Lipson. Actualmente, estão a trabalhar na impressão de orelhas para serem usadas na medicina reconstrutiva.
O objectivo desta tecnologia é promover uma melhor e mais eficaz reconstrução. Os investigadores querem que no futuro cada paciente tenha todos os pormenores do seu corpo armazenados nos computadores dos médicos.
Quando uma pessoa necessitar de uma nova cartilagem ou até um osso, as informações estarão disponíveis para se realizar uma reconstrução perfeita.
Depois, as células do próprio paciente serão recolhidas e postas em cultura para serem usadas como “tinta” para imprimir novas partes do corpo. A impressora, explicam os cientistas, funciona basicamente como uma de jacto de tinta ou de um plotter de impressão. Dentro de uns 20 anos, acreditam os investigadores, esta tecnologia poderá fazer parte do quotidiano médico.
Fonte: revista Ciência Hoje
Britânicos usam método de autópsia 'não-cirúrgica'
A tomografia computadorizada pode encontrar traumas, fracturas e sinais de doenças.
A tomografia computadorizada pode encontrar traumas, fracturas e sinais de doenças.
Uma equipa da Universidade de Leicester, na Grã-Bretanha, desenvolveu um novo método de autópsia que dispensa grandes procedimentos cirúrgicos. A técnica envolve o uso de um aparelho de tomografia computadorizada (TC) e uma pequena incisão no pescoço e até agora obteve 80 por cento de acerto na determinação da causa da morte.
Uma autópsia convencional requer que o corpo seja aberto cirurgicamente para que os órgãos sejam examinados – o que não é permitido por alguns grupos religiosos. Os investigadores decidiram usar uma tomografia computadorizada para tentar encontrar traumas, fracturas e evidência de doenças cancerígenas no corpo, mas ainda é necessário fazer o corte no pescoço para examinar o coração mais profundamente.
Um cateter é inserido até chegar ao órgão, que é então injectado com ar e depois com um contraste. A TC é então utilizada para verificar a existência de doenças cardíacas. Até agora, a nova técnica já foi testada em 33 corpos e continuará a ser utilizada ao longo deste ano.
"A primeira coisa que precisamos é de uma base significativa de provas científicas para convencer nossos colegas patologistas e legistas de que uma autópsia por tomografia computadorizada oferece exactamente a mesma informação que uma autópsia tradicional", referiu Sarah Saundres, líder do estudo. Existem várias técnicas alternativas de autópsia a serem testadas em diferentes partes do mundo, mas “o método da Universidade de Leicester é mais rápido e barato”, concluiu.
fonte: Revista ciência Hoje
A tomografia computadorizada pode encontrar traumas, fracturas e sinais de doenças.
Uma equipa da Universidade de Leicester, na Grã-Bretanha, desenvolveu um novo método de autópsia que dispensa grandes procedimentos cirúrgicos. A técnica envolve o uso de um aparelho de tomografia computadorizada (TC) e uma pequena incisão no pescoço e até agora obteve 80 por cento de acerto na determinação da causa da morte.
Uma autópsia convencional requer que o corpo seja aberto cirurgicamente para que os órgãos sejam examinados – o que não é permitido por alguns grupos religiosos. Os investigadores decidiram usar uma tomografia computadorizada para tentar encontrar traumas, fracturas e evidência de doenças cancerígenas no corpo, mas ainda é necessário fazer o corte no pescoço para examinar o coração mais profundamente.
Um cateter é inserido até chegar ao órgão, que é então injectado com ar e depois com um contraste. A TC é então utilizada para verificar a existência de doenças cardíacas. Até agora, a nova técnica já foi testada em 33 corpos e continuará a ser utilizada ao longo deste ano.
"A primeira coisa que precisamos é de uma base significativa de provas científicas para convencer nossos colegas patologistas e legistas de que uma autópsia por tomografia computadorizada oferece exactamente a mesma informação que uma autópsia tradicional", referiu Sarah Saundres, líder do estudo. Existem várias técnicas alternativas de autópsia a serem testadas em diferentes partes do mundo, mas “o método da Universidade de Leicester é mais rápido e barato”, concluiu.
fonte: Revista ciência Hoje
O poder de um beijo virtual
Cientistas japoneses reproduzem sensação que pode ser enviada via internet
Beijo é transformado em códigos e enviado pela internet
Uma equipa de cientistas japoneses conseguiu desenvolver uma forma de transmitir a sensação de um beijo pela internet. O sistema, criado pelo Laboratório Kajimoto da Universidade de Comunicações Electrónicas, em Tóquio (Japão), utiliza um receptor que regista os movimentos da língua do utilizador, fazendo com que o outro aparelho os reproduza.
A tecnologia funciona através de um canudo plástico adaptado a um aparelho que vai girando para os lados conforme os movimentos com a língua que o utilizador reproduz. O acto é registado, transformado em códigos e enviado pela internet. Quando chega ao aparelho do receptor, reproduz a acção.
Além de transmitir ao vivo a sensação de um beijo, é possível gravá-las e "usá-las" sem a intervenção de um emissor. Segundo os criadores do sistema referiram em comunicado, apesar de muito descritivo e figurativo, ainda estão muito longe de replicar o beijo. "O acto inclui a respiração, humidade da língua e o tacto e quando isso se conseguir, terão criado um aparelho poderoso", concluem.
Fonte: revista Ciência Hoje
Beijo é transformado em códigos e enviado pela internet
Uma equipa de cientistas japoneses conseguiu desenvolver uma forma de transmitir a sensação de um beijo pela internet. O sistema, criado pelo Laboratório Kajimoto da Universidade de Comunicações Electrónicas, em Tóquio (Japão), utiliza um receptor que regista os movimentos da língua do utilizador, fazendo com que o outro aparelho os reproduza.
A tecnologia funciona através de um canudo plástico adaptado a um aparelho que vai girando para os lados conforme os movimentos com a língua que o utilizador reproduz. O acto é registado, transformado em códigos e enviado pela internet. Quando chega ao aparelho do receptor, reproduz a acção.
Além de transmitir ao vivo a sensação de um beijo, é possível gravá-las e "usá-las" sem a intervenção de um emissor. Segundo os criadores do sistema referiram em comunicado, apesar de muito descritivo e figurativo, ainda estão muito longe de replicar o beijo. "O acto inclui a respiração, humidade da língua e o tacto e quando isso se conseguir, terão criado um aparelho poderoso", concluem.
Fonte: revista Ciência Hoje
Vem aí o “telemóvel de papel”
Vem aí o “telemóvel de papel”
O primeiro telemóvel de papel está prestes a revolucionar o mundo da computação interactiva. “Isto é o futuro e, dentro de cinco anos, esta tecnologia estará no mercado”, acredita Roel Vertegaal, criador deste dispositivo e investigador da Queen’s University, no Canadá.
O protótipo, designado “PaperPhone”, foi descrito como um iPhone flexível. “Dá para fazer tudo o que se faz com um smartphone, como realizar chamadas telefónicas, reproduzir músicas ou armazenar livros digitais. Funciona como um papel interactivo em que, para se mudar de menu, dobram-se os cantos”, esclareceu o investigador.
É composto com uma película fina e flexível, o que o torna mais “portátil” do que qualquer telemóvel, pois pode ser guardado em qualquer sítio, como numa carteira ou dentro de um livro. A flexibilidade do visor faz com que o telemóvel se adapte, por exemplo, ao formato do bolso.
Esta tecnologia também está adaptada para computadores e pode, de acordo com o seu mentor, dar origem aos “escritórios sem papel”, na medida em que “tudo pode ser armazenado digitalmente e os computadores podem ser colocados uns em cima dos outros, como uma pilha de papel”.
Esta invenção, que foi apresentada na “Conferência Internacional de Interacção Homem - Computador”, no Canadá, abre assim portas a uma nova era de computadores "super leves” que têm ainda a vantagem que não gastar energia quando ninguém está a utilizá-los.
Video do produto:http://www.youtube.com/watch?v=Rl-qygUEE2c&feature=player_embedded
Fonte: Revista Ciência Hoje
O primeiro telemóvel de papel está prestes a revolucionar o mundo da computação interactiva. “Isto é o futuro e, dentro de cinco anos, esta tecnologia estará no mercado”, acredita Roel Vertegaal, criador deste dispositivo e investigador da Queen’s University, no Canadá.
O protótipo, designado “PaperPhone”, foi descrito como um iPhone flexível. “Dá para fazer tudo o que se faz com um smartphone, como realizar chamadas telefónicas, reproduzir músicas ou armazenar livros digitais. Funciona como um papel interactivo em que, para se mudar de menu, dobram-se os cantos”, esclareceu o investigador.
É composto com uma película fina e flexível, o que o torna mais “portátil” do que qualquer telemóvel, pois pode ser guardado em qualquer sítio, como numa carteira ou dentro de um livro. A flexibilidade do visor faz com que o telemóvel se adapte, por exemplo, ao formato do bolso.
Esta tecnologia também está adaptada para computadores e pode, de acordo com o seu mentor, dar origem aos “escritórios sem papel”, na medida em que “tudo pode ser armazenado digitalmente e os computadores podem ser colocados uns em cima dos outros, como uma pilha de papel”.
Esta invenção, que foi apresentada na “Conferência Internacional de Interacção Homem - Computador”, no Canadá, abre assim portas a uma nova era de computadores "super leves” que têm ainda a vantagem que não gastar energia quando ninguém está a utilizá-los.
Video do produto:http://www.youtube.com/watch?v=Rl-qygUEE2c&feature=player_embedded
Fonte: Revista Ciência Hoje
Cientistas criam laser a partir de células humanas
Técnica inédita pode revolucionar fotomedicina
Células sobreviveram à experiência
Pela primeira vez na história da ciência, um organismo vivo foi induzido a produzir raios laser, através de uma técnica que se baseia numa célula programada geneticamente para produzir uma proteína capaz de emitir luz e que é encontrada naturalmente numa espécie de medusa.
O trabalho dos cientistas Malte Gather e Seok Hyun Yun, do Wellman Center for Photomedicine do Massachusetts General Hospital, nos Estados Unidos, foi publicado na revista científica “Nature Photonics” e pode ter aplicações na criação de imagens microscópicas de qualidade superior às actuais e também em tratamentos médicos que utilizam luzes.
A luz laser diferencia-se da luz normal porque tem um espectro mais reduzido de cores, como ondas de luz que oscilam juntas, em sincronia. As formas mais modernas de laser utilizam materiais sólidos construídos cuidadosamente para produzí-lase podem ser empregues em diversos aparelhos electrónicos, entre eles, scanners de supermercados, leitores de DVDs e robôs industriais.
A dupla de investigadores recorreu a uma proteína verde fluorescente (Green Fluorescent Protein ou GFP) como forma de amplificar a luz. Esta molécula, que é alvo de muitos estudos, revolucionou a biologia ao agir como uma "lanterna" que pode iluminar sistemas vivos.
Gather e Yun programaram células do rim humano para produzir GFP. As células foram colocadas, uma de cada vez, entre dois micro-espelhos que funcionaram como uma "cavidade laser" na qual raios de luz foram reflectidos múltiplas vezes. Quando a célula foi exposta à luz azul, passou a emitir luz verde intensa e direccionada.
As células continuaram vivas durante e depois da experiência. Além disso, de acordo com os cientistas, este sistema vivo é “auto-regenerativo”. Ou seja, se as proteínas que emitem luz são destruídas no processo, a célula produz novas proteínas.
Fonte: Revista Ciência Hoje
Técnica inédita pode revolucionar fotomedicina
Células sobreviveram à experiência
Pela primeira vez na história da ciência, um organismo vivo foi induzido a produzir raios laser, através de uma técnica que se baseia numa célula programada geneticamente para produzir uma proteína capaz de emitir luz e que é encontrada naturalmente numa espécie de medusa.
O trabalho dos cientistas Malte Gather e Seok Hyun Yun, do Wellman Center for Photomedicine do Massachusetts General Hospital, nos Estados Unidos, foi publicado na revista científica “Nature Photonics” e pode ter aplicações na criação de imagens microscópicas de qualidade superior às actuais e também em tratamentos médicos que utilizam luzes.
A luz laser diferencia-se da luz normal porque tem um espectro mais reduzido de cores, como ondas de luz que oscilam juntas, em sincronia. As formas mais modernas de laser utilizam materiais sólidos construídos cuidadosamente para produzí-lase podem ser empregues em diversos aparelhos electrónicos, entre eles, scanners de supermercados, leitores de DVDs e robôs industriais.
A dupla de investigadores recorreu a uma proteína verde fluorescente (Green Fluorescent Protein ou GFP) como forma de amplificar a luz. Esta molécula, que é alvo de muitos estudos, revolucionou a biologia ao agir como uma "lanterna" que pode iluminar sistemas vivos.
Gather e Yun programaram células do rim humano para produzir GFP. As células foram colocadas, uma de cada vez, entre dois micro-espelhos que funcionaram como uma "cavidade laser" na qual raios de luz foram reflectidos múltiplas vezes. Quando a célula foi exposta à luz azul, passou a emitir luz verde intensa e direccionada.
As células continuaram vivas durante e depois da experiência. Além disso, de acordo com os cientistas, este sistema vivo é “auto-regenerativo”. Ou seja, se as proteínas que emitem luz são destruídas no processo, a célula produz novas proteínas.
Fonte: Revista Ciência Hoje
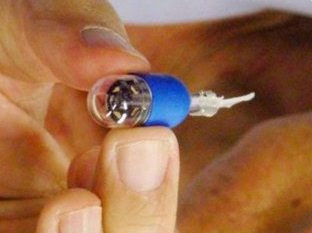
Japoneses desenvolvem primeira cápsula endoscópica autónoma
Japoneses desenvolvem primeira cápsula endoscópica autónoma
Dispositivo é automotor e de controlo remoto
Cápsula "navega" ao longo do tubo digestivo
Uma equipa de investigadores japoneses anunciou ter desenvolvido uma cápsula endoscópica automotora e controlada à distância que pode "navegar" no tubo digestivo.
Os investigadores da Universidade Ryukoku e da Faculdade de Medicina de Osaka conseguiram, graças a esta cápsula com a forma de um girino e que se desloca sozinha, captar imagens do interior do estômago e do cólon de um ser humano.
Esta é "a primeira vez que um endoscópio se move de forma autónoma com sucesso do ânus para o cólon para captar imagens", assegurou a equipa de investigação durante uma conferência internacional sobre doenças digestivas em Chicago, nos Estados Unidos da América.
Este pequeno instrumento, denominado "Sirène", mede um centímetro de diâmetro e 4,5 centímetros de cumprimento e tem uma espécie de pequena barbatana traseira que permite um controlo preciso da sua direcção e localização.
Os médicos utilizam um dispositivo tipo "joystick" para orientar os movimentos da cápsula, enquanto visionam a sua posição num ecrã.
Este endoscópio pode ser ingerido para um exame ao estômago ou inserido por via rectal para examinar o cólon.
Fonte: Revista Ciência Hoje
Dispositivo é automotor e de controlo remoto
Cápsula "navega" ao longo do tubo digestivo
Uma equipa de investigadores japoneses anunciou ter desenvolvido uma cápsula endoscópica automotora e controlada à distância que pode "navegar" no tubo digestivo.
Os investigadores da Universidade Ryukoku e da Faculdade de Medicina de Osaka conseguiram, graças a esta cápsula com a forma de um girino e que se desloca sozinha, captar imagens do interior do estômago e do cólon de um ser humano.
Esta é "a primeira vez que um endoscópio se move de forma autónoma com sucesso do ânus para o cólon para captar imagens", assegurou a equipa de investigação durante uma conferência internacional sobre doenças digestivas em Chicago, nos Estados Unidos da América.
Este pequeno instrumento, denominado "Sirène", mede um centímetro de diâmetro e 4,5 centímetros de cumprimento e tem uma espécie de pequena barbatana traseira que permite um controlo preciso da sua direcção e localização.
Os médicos utilizam um dispositivo tipo "joystick" para orientar os movimentos da cápsula, enquanto visionam a sua posição num ecrã.
Este endoscópio pode ser ingerido para um exame ao estômago ou inserido por via rectal para examinar o cólon.
Fonte: Revista Ciência Hoje
Médico reanima menino depois de parada cardíaca de 40 minutos
Joshua Baker, 5 anos, sofreu parada depois de cirurgia no coração; médico abriu peito de criança e massageou coração com as mãos.
O coração do menino Joshua Baker parou por 40 minutos
Um menino de cinco anos, cujo coração parou durante 40 minutos, foi trazido de volta pelo médico do hospital onde estava internado na Grã-Bretanha, que abriu seu peito e massageou o coração com as próprias mãos.
Joshua Baker sofreu a parada cardíaca em dezembro de 2010, dias depois de passar por uma operação cardíaca arriscada no Hospital de Glenfield, em Leicester.
O coração de Joshua parou de bater quando os pais do menino, Rebecca e Lee Baker, estavam perto de sua cama. Médicos e enfermeiras correram, mas um dos cirurgiões do caso de Joshua, Giles Peek, passava pelo local.
Peek abriu o peito do menino e começou a massagear o coração de Joshua durante 40 minutos até que ele voltasse a bater sozinho.
Logo depois, os médicos avisaram aos pais que, mesmo se Joshua sobrevivesse até o dia seguinte, o menino provavelmente teria algum dano cerebral devido ao fato de seu cérebro ter ficado sem oxigênio.
No entanto, meses depois de ter sofrido a parada cardíaca, Joshua se recuperou e voltou a viver uma vida normal.
Joshua já está recuperado e nos braços da mãe
Doença grave
Duas semanas depois de nascer, Joshua foi diagnosticado com uma doença grave e congênita do coração.
Antes dos dois anos de idade, o menino passou por quatro grandes operações e sete procedimentos menores. Em novembro de 2010, durante exames de rotina, os médicos descobriram que um dos lados do coração de Joshua estava com um problema grave que só poderia ser resolvido com uma operação longa e complexa.
A operação, para fortalecer os ventrículos do coração, era muito arriscada e os médicos alertaram a família que Joshua teria apenas 20% de chance de sobreviver.
No entanto, ele sobreviveu à operação e foi mantido na Unidade de Terapia Intensiva Pediátrica do Hospital Glenfield, onde sofreu a parada cardíaca e foi reanimado pelo médico Giles Peek.
O menino ficou na Unidade de Terapia Intensiva por duas semanas, até se recuperar.
Fonte: Da BBC
O coração do menino Joshua Baker parou por 40 minutos
Um menino de cinco anos, cujo coração parou durante 40 minutos, foi trazido de volta pelo médico do hospital onde estava internado na Grã-Bretanha, que abriu seu peito e massageou o coração com as próprias mãos.
Joshua Baker sofreu a parada cardíaca em dezembro de 2010, dias depois de passar por uma operação cardíaca arriscada no Hospital de Glenfield, em Leicester.
O coração de Joshua parou de bater quando os pais do menino, Rebecca e Lee Baker, estavam perto de sua cama. Médicos e enfermeiras correram, mas um dos cirurgiões do caso de Joshua, Giles Peek, passava pelo local.
Peek abriu o peito do menino e começou a massagear o coração de Joshua durante 40 minutos até que ele voltasse a bater sozinho.
Logo depois, os médicos avisaram aos pais que, mesmo se Joshua sobrevivesse até o dia seguinte, o menino provavelmente teria algum dano cerebral devido ao fato de seu cérebro ter ficado sem oxigênio.
No entanto, meses depois de ter sofrido a parada cardíaca, Joshua se recuperou e voltou a viver uma vida normal.
Joshua já está recuperado e nos braços da mãe
Doença grave
Duas semanas depois de nascer, Joshua foi diagnosticado com uma doença grave e congênita do coração.
Antes dos dois anos de idade, o menino passou por quatro grandes operações e sete procedimentos menores. Em novembro de 2010, durante exames de rotina, os médicos descobriram que um dos lados do coração de Joshua estava com um problema grave que só poderia ser resolvido com uma operação longa e complexa.
A operação, para fortalecer os ventrículos do coração, era muito arriscada e os médicos alertaram a família que Joshua teria apenas 20% de chance de sobreviver.
No entanto, ele sobreviveu à operação e foi mantido na Unidade de Terapia Intensiva Pediátrica do Hospital Glenfield, onde sofreu a parada cardíaca e foi reanimado pelo médico Giles Peek.
O menino ficou na Unidade de Terapia Intensiva por duas semanas, até se recuperar.
Fonte: Da BBC
O último voo do Atlantis
Atlantis levará experimento que pode mudar o futuro das vacinas
Última missão de ônibus espacial levará teste de vacina contra pneumonia.
Microbiólogos usam a falta de gravidade para estudar ambientes extremos.
O último voo do Atlantis, marcado para a próxima sexta-feira (8), encerra os 30 anos do programa dos ônibus espaciais da Nasa. O período foi de avanços não só para a exploração espacial, mas para outros ramos da ciência. A microbiologia, por exemplo, pegou carona e já conseguiu importantes descobertas.
Desde 1998, a equipe da Universidade do Estado do Arizona, liderada por Cheryl Nickerson e Roy Curtiss III, leva experimentos em voos espaciais ou em seus análogos para estudar processos de infecção. A ausência de gravidade altera propriedades físicas das células e leva os cientistas a novas conclusões.
“Muitas descobertas no campo das ciências biológicas e dos avanços translacionais para a medicina foram conquistadas pelo estudo da resposta de sistemas biológicos em ambientes extremos”, justificou Nickerson.
As pesquisas já mostraram que micróbios como a salmonela – bactéria presente em alguns alimentos que provoca doenças graves – ficam mais virulentas em ambientes sem gravidade. Nos voos espaciais, essa bactéria sofreu alterações genéticas que não ocorrem na Terra.
saiba mais
A missão STS-135, prevista para partir nesta semana, levará um novo experimento feito com a salmonela. A equipe da Universidade do Estado do Arizona retirou da bactéria os componentes que provocam doenças e inseriram um antígeno que protege contra o Streptococcus pneumoniae, que causa a pneumonia.
Essa vacina elaborada por Nickerson e Curtiss mostrou sucesso na primeira fase de testes com humanos e será o foco dos microbiólogos na missão da Nasa. Se for aprovada, a vacina tem potencial para proteger contra outras doenças além da pneumonia, pois a técnica permite que ela seja feita com diferentes patógenos.
Fonte: G1
Última missão de ônibus espacial levará teste de vacina contra pneumonia.
Microbiólogos usam a falta de gravidade para estudar ambientes extremos.
O último voo do Atlantis, marcado para a próxima sexta-feira (8), encerra os 30 anos do programa dos ônibus espaciais da Nasa. O período foi de avanços não só para a exploração espacial, mas para outros ramos da ciência. A microbiologia, por exemplo, pegou carona e já conseguiu importantes descobertas.
Desde 1998, a equipe da Universidade do Estado do Arizona, liderada por Cheryl Nickerson e Roy Curtiss III, leva experimentos em voos espaciais ou em seus análogos para estudar processos de infecção. A ausência de gravidade altera propriedades físicas das células e leva os cientistas a novas conclusões.
“Muitas descobertas no campo das ciências biológicas e dos avanços translacionais para a medicina foram conquistadas pelo estudo da resposta de sistemas biológicos em ambientes extremos”, justificou Nickerson.
As pesquisas já mostraram que micróbios como a salmonela – bactéria presente em alguns alimentos que provoca doenças graves – ficam mais virulentas em ambientes sem gravidade. Nos voos espaciais, essa bactéria sofreu alterações genéticas que não ocorrem na Terra.
saiba mais
A missão STS-135, prevista para partir nesta semana, levará um novo experimento feito com a salmonela. A equipe da Universidade do Estado do Arizona retirou da bactéria os componentes que provocam doenças e inseriram um antígeno que protege contra o Streptococcus pneumoniae, que causa a pneumonia.
Essa vacina elaborada por Nickerson e Curtiss mostrou sucesso na primeira fase de testes com humanos e será o foco dos microbiólogos na missão da Nasa. Se for aprovada, a vacina tem potencial para proteger contra outras doenças além da pneumonia, pois a técnica permite que ela seja feita com diferentes patógenos.
Fonte: G1
Mortes por dengue caem 44% no 1º semestre de 2011 em relação a 2010
Mortes por dengue caem 44% no 1º semestre de 2011 em relação a 2010
Segundo o Ministério da Saúde, foram registradas 310 mortes.
Rio de Janeiro foi o estado com mais casos graves e óbitos.
No primeiro semestre deste ano, os casos graves de dengue – com febre hemorrágica e complicações da doença - causaram a morte de 310 pessoas no Brasil, segundo levantamento divulgado nesta quarta-feira (6) pelo Ministério da Saúde. O número é uma redução de 44% em relação ao mesmo período do ano passado, quando morreram 554 pessoas no país.
saiba mais
De janeiro ao início de julho de 2011 foram registrados 8.102 casos graves da doença - redução de 45% em relação aos 14.685 dos primeiros seis meses de 2010.
A maior parte dos casos confirmados e de mortes pela doença neste ano está concentrada nas regiões Sudeste e Nordeste. No primeiro foram registrados 4.719 casos e 142 mortes. No Nordeste ocorreram 1.767 casos e cem mortes.
A região Sul teve o menor número de casos: 301. As regiões Sul e Centro Oeste registraram 13 mortes cada. Na região Norte foram 769 casos e 40 óbitos.
Aumentos nos estados
Apesar da redução no total nacional, Rio de Janeiro e Ceará tiveram elevação no número de casos e de mortes. No Rio, os aumentos foram, respectivamente, de 58,9% e 157,6%. No Ceará, o número de casos graves aumentou 569% e o número de mortes 1.100%.
O Rio foi o estado com mais casos graves - 3.232 -, seguido pelo Espírito Santo, com 862 casos, e o Ceará, com 582 casos. O Rio também registrou o maior número de mortes (85) no primeiro semestre de 2011. No Ceará ocorreram 60 óbitos e em São Paulo 41 mortes no período.
O número de notificações da dengue foram 715.666 de janeiro ao início de julho deste ano, contra 874.793 no mesmo período do ano passado. Segundo o ministério, houve uma redução de 18% nas notificações.
O secretário de Vigilância em Saúde do Ministério da Saúde, Jarbas Barbosa, disse que a redução no número de casos e mortes ocorreu por causa do avanço “na atenção aos pacientes mais graves e com risco de morte”. Segundo ele, houve “uma série de iniciativas que tornaram o sistema sensível, o que permitiu orientar a assistência nos estados e municípios com informações em tempo adequado”.
Segundo o ministro da Saúde, Alexandre Padilha, as ações de vigilância serão reforçadas não somente nos estados com aumento de casos e mortes, mas em todos os estados. “Não podemos baixar a guarda, mesmo nos estados que tiveram redução de mortes e casos”. De acordo com Padilha, o segundo semestre de 2011 será um período preparação e treinamento das equipes médicas para evitar aumento de casos em 2012.
Fonte: G1
Segundo o Ministério da Saúde, foram registradas 310 mortes.
Rio de Janeiro foi o estado com mais casos graves e óbitos.
No primeiro semestre deste ano, os casos graves de dengue – com febre hemorrágica e complicações da doença - causaram a morte de 310 pessoas no Brasil, segundo levantamento divulgado nesta quarta-feira (6) pelo Ministério da Saúde. O número é uma redução de 44% em relação ao mesmo período do ano passado, quando morreram 554 pessoas no país.
saiba mais
De janeiro ao início de julho de 2011 foram registrados 8.102 casos graves da doença - redução de 45% em relação aos 14.685 dos primeiros seis meses de 2010.
A maior parte dos casos confirmados e de mortes pela doença neste ano está concentrada nas regiões Sudeste e Nordeste. No primeiro foram registrados 4.719 casos e 142 mortes. No Nordeste ocorreram 1.767 casos e cem mortes.
A região Sul teve o menor número de casos: 301. As regiões Sul e Centro Oeste registraram 13 mortes cada. Na região Norte foram 769 casos e 40 óbitos.
Aumentos nos estados
Apesar da redução no total nacional, Rio de Janeiro e Ceará tiveram elevação no número de casos e de mortes. No Rio, os aumentos foram, respectivamente, de 58,9% e 157,6%. No Ceará, o número de casos graves aumentou 569% e o número de mortes 1.100%.
O Rio foi o estado com mais casos graves - 3.232 -, seguido pelo Espírito Santo, com 862 casos, e o Ceará, com 582 casos. O Rio também registrou o maior número de mortes (85) no primeiro semestre de 2011. No Ceará ocorreram 60 óbitos e em São Paulo 41 mortes no período.
O número de notificações da dengue foram 715.666 de janeiro ao início de julho deste ano, contra 874.793 no mesmo período do ano passado. Segundo o ministério, houve uma redução de 18% nas notificações.
O secretário de Vigilância em Saúde do Ministério da Saúde, Jarbas Barbosa, disse que a redução no número de casos e mortes ocorreu por causa do avanço “na atenção aos pacientes mais graves e com risco de morte”. Segundo ele, houve “uma série de iniciativas que tornaram o sistema sensível, o que permitiu orientar a assistência nos estados e municípios com informações em tempo adequado”.
Segundo o ministro da Saúde, Alexandre Padilha, as ações de vigilância serão reforçadas não somente nos estados com aumento de casos e mortes, mas em todos os estados. “Não podemos baixar a guarda, mesmo nos estados que tiveram redução de mortes e casos”. De acordo com Padilha, o segundo semestre de 2011 será um período preparação e treinamento das equipes médicas para evitar aumento de casos em 2012.
Fonte: G1
quarta-feira, 6 de julho de 2011
A osteoporose
A osteoporose
Osteoporose significa literalmente ‘poros nos ossos’; á doença se caracteriza por uma diminuição absoluta e global da quantidade de tecido ósseo, ficando abaixo daquela requerida para o suporte mecânica da atividade normal do indivíduo.
Esta doença causa enfraquecimento dos ossos a ponto da pessoa sofrer fraturas com facilidade haja vista que seus ossos ficam sensíveis a qualquer esforço, podendo ocorrer, inclusive, fraturas espontâneas.
Composição óssea
Durante toda a nossa vida, nossos ossos passam por um processo que chamamos de remodelação óssea . Células chamadas osteoclásticas atuam reabsorvendo o osso, criando túneis na camada mais externa (cortical), formando lacunas na camada mais interna (trabecular).
Esse processo dura de uma a três semanas; os osteoclastos desaparecem e são substituídos pelos osteoblastos, que preenchem novamente os túneis e as lacunas. Esse período dura de três a quatro meses e segue-se um período de descanso. Esse processo é contínuo por toda nossa vida.
A mesma quantidade reabsorvida é resposta até a idade de 35 anos, quando atingimos o pico da massa óssea. Daí a atuação dos osteoclastos é em maior quantidade e mais intensa, os osteoblastos não conseguem repor a mesma quantidade, com isso, a camada trabecular vai se tornando mais porosa e a cortical mais fina, facilitando fraturas
Fatores de risco
São fatores de risco os itens abaixo:
a) Ser mulher – A mulher possui menos quantidade de massa óssea que os homens.
b) Baixa massa óssea e muscular
c) Raça branca ou asiática – Comparadas à raça negra, vê-se diferenças nas escalas de 6 a 13% menos de massa óssea.
d) Histórico familiar – Maior probabilidade de se adquirir a doença devido ao fator genético.
e) Doenças renais crônicas – Causam maior excreção de cálcio pelos rins.
f) Uso de medicamentos – Corticóides, anticonvulsivos e hormônio para tireóide.
g) Menopausa ou Andropausa precoce( natural ou histerectomia) – Perda do hormônio estrogênio (para o sexo feminino) e testosterona (para o sexo masculino) e aumento da atuação dos osteoclastos reabsorvendo o osso.
h) Alcoolismo e fumo – Impedem a absorção de cálcio pelo organismo.
i) Alimentação com baixo teor de cálcio.
j) Vida sedentária
k) Nuliparidade
Formas de prevenção
· Alimentação rica em cálcio
· Ingestão de vitamina D (Ajuda na absorção de cálcio)
· Exercício físico (Aumento da massa óssea e muscular)
· Reposição hormonal
· Uso de biofosfatos.
O problema também é deles – a osteoporose no sexo masculino
Assim como as mulheres, os homens também são vulneráveis à osteoporose, que se desenvolve de forma semelhante, porém, anos mais tarde. Em cada oito homens no Brasil, um tem o problema depois dos 65 anos de idade (os hormônios como a testosterona, que entre outras coisas impede o desgaste óssea tem suas taxas reduzidas com a idade).Fatores diversos como o fumo e o álcool em excesso também são fatores importantes que contribuem para ocorrência desta doença.
Fonte:http://dicasderadiologia.com.br/
Osteoporose significa literalmente ‘poros nos ossos’; á doença se caracteriza por uma diminuição absoluta e global da quantidade de tecido ósseo, ficando abaixo daquela requerida para o suporte mecânica da atividade normal do indivíduo.
Esta doença causa enfraquecimento dos ossos a ponto da pessoa sofrer fraturas com facilidade haja vista que seus ossos ficam sensíveis a qualquer esforço, podendo ocorrer, inclusive, fraturas espontâneas.
Composição óssea
Durante toda a nossa vida, nossos ossos passam por um processo que chamamos de remodelação óssea . Células chamadas osteoclásticas atuam reabsorvendo o osso, criando túneis na camada mais externa (cortical), formando lacunas na camada mais interna (trabecular).
Esse processo dura de uma a três semanas; os osteoclastos desaparecem e são substituídos pelos osteoblastos, que preenchem novamente os túneis e as lacunas. Esse período dura de três a quatro meses e segue-se um período de descanso. Esse processo é contínuo por toda nossa vida.
A mesma quantidade reabsorvida é resposta até a idade de 35 anos, quando atingimos o pico da massa óssea. Daí a atuação dos osteoclastos é em maior quantidade e mais intensa, os osteoblastos não conseguem repor a mesma quantidade, com isso, a camada trabecular vai se tornando mais porosa e a cortical mais fina, facilitando fraturas
Fatores de risco
São fatores de risco os itens abaixo:
a) Ser mulher – A mulher possui menos quantidade de massa óssea que os homens.
b) Baixa massa óssea e muscular
c) Raça branca ou asiática – Comparadas à raça negra, vê-se diferenças nas escalas de 6 a 13% menos de massa óssea.
d) Histórico familiar – Maior probabilidade de se adquirir a doença devido ao fator genético.
e) Doenças renais crônicas – Causam maior excreção de cálcio pelos rins.
f) Uso de medicamentos – Corticóides, anticonvulsivos e hormônio para tireóide.
g) Menopausa ou Andropausa precoce( natural ou histerectomia) – Perda do hormônio estrogênio (para o sexo feminino) e testosterona (para o sexo masculino) e aumento da atuação dos osteoclastos reabsorvendo o osso.
h) Alcoolismo e fumo – Impedem a absorção de cálcio pelo organismo.
i) Alimentação com baixo teor de cálcio.
j) Vida sedentária
k) Nuliparidade
Formas de prevenção
· Alimentação rica em cálcio
· Ingestão de vitamina D (Ajuda na absorção de cálcio)
· Exercício físico (Aumento da massa óssea e muscular)
· Reposição hormonal
· Uso de biofosfatos.
O problema também é deles – a osteoporose no sexo masculino
Assim como as mulheres, os homens também são vulneráveis à osteoporose, que se desenvolve de forma semelhante, porém, anos mais tarde. Em cada oito homens no Brasil, um tem o problema depois dos 65 anos de idade (os hormônios como a testosterona, que entre outras coisas impede o desgaste óssea tem suas taxas reduzidas com a idade).Fatores diversos como o fumo e o álcool em excesso também são fatores importantes que contribuem para ocorrência desta doença.
Fonte:http://dicasderadiologia.com.br/
Câncer de mama: O que é.
31 de maio de 2011 | Autor: Dicas
Carcinogênese Mamária
Iniciação: é uma etapa do processo da carcinogênese mamária que envolve, basicamente, eventos genéticos desencadeados por fatores carcinogênicos, como a radiação ionizante. Os eventos envolvidos são a ativação de proto-oncogênes e a perda de bloqueio de genes supressores.
Os proto-oncogenes são genes normais que podem transformar-se em oncogenes por vários processos genéticos. Os principais oncogenes envolvidos na carcinogênese mamária são c-erb B2, c-myc, int-2 e ras, que estão também associados ao aumento de risco para recidivas e metástases.
Os genes supressores tumorais envolvidos na gênese do câncer de mama são BRCA 1, BRCA 2 e p53.
Promoção: após o evento genético iniciador, são necessários estímulos específicos para que ocorra o desenvolvimento do tumor: os hormônios esteróides, as reações inflamatórias e os fatores de crescimento.
Progressão: essa etapa tem início quando já existe tumor formado e refere-se à sua capacidade de invasão e de metastatização. A invasão é estimulada pela atividade de determinadas enzimas, que estimulam a neoformação vascular indispensável ao crescimento tumoral, e bloqueada pelas natural killer cells. A metastatização refere-se à disseminação para outros órgãosw e tecidos; no caso do câncer de mama, os ossos, o fígado e o pulmão são os mais atingidos.
Evolução do câncer de mama
O crescimento tumoral depende da velocidade de duplicação das células a partir do aparecimento da primeira célula tumoral, isto é, depende da velocidade do ciclo celular.
O câncer de mama é uma doença heterogênea, e o tempo de duplicação celular varia de 30 a 200 dias. Com tempo de duplicação de 100 dias, uma célula teria duplicado 30 vezes para alcançar uma massa de 1 bilhão de células, com tamanho de 1 cm, levando 8 anos.
A disseminação tumoral pode ocorrer desde o momento em que as células tumorais cruzaram a membrana basal em direção ao estroma, mesmo apresentando pequeno tamanho. A disseminação ocorre através de propagação direta, via linfática via hematogênica.
A propagação direta ocorre pela infiltração de células tumorais ao longo dos ductos, diretamente através do estroma e do parênquima e através da rede de linfáticos intramamários. Com a extensão local o tumor pode atingir a pele, os músculos e o gradil costal.
A propagação via linfática e o acometimento dos linfonodos regionais tem forte relação com a sobrevida e o tipo de tratamento a ser realizado, sendo a via de maior importância na disseminação à distância. Os linfonodos mais comumente invadidos são os axilares, aproximadamente 95% da drenagem linfática da mama flui em direção axilar. Quanto maior o tamanho do tumor, maior o risco de acometimento dos linfonodos regionais e mesmo tumores com menos de 1 cm, tem chance de até 20% de acometimento linfonodal.
Quando os linfonodos axilares não estão envolvidos, os linfonodos da mamária interna estão acometidos em 8% dos casos, principalmente em tumores de localização medial.
O intervalo de tempo para o aparecimento de metástases é extremamente variável, podendo ocorrer após 10 anos de sobrevida livre de doença. O intervalo médio para o aparecimento da primeira metástase é de 69 meses para pacientes com linfonodos negativos, de 43 meses para pacientes com 1 a 3 linfonodos positivos e de 30 meses para pacientes com mais de 4 linfonodos positivos a partir do diagnóstico. O câncer metastático é uma doença incurável. Pacientes com metástases somente nos ossos apresentam sobrevida média de 2 a 4 anos com tratamento, enquanto a sobrevida média para pacientes com metástases viscerais é de 1 ano. Pacientes com metástases cerebrais tem sobrevida média de 3 a 6 meses com tratamento.
Epidemiologia do câncer de mama
O câncer de mama é a neoplasia maligna de maior incidência e a maior causa de mortalidade na mulher brasileira, representando cerca de 20% dos casos de neoplasias na mulher e 15% das mortes.
A maioria dos casos de câncer de mama é identificada entre 45 e 55 anos de idade.
Tem maior prevalência em classes sociais mais elevadas e é mais comum entre mulheres que vivem em grandes cidades.
É considerado um problema de saúde pública no mundo, com cerca de 5 milhões de novos casos previstos para os próximos 5 anos.
Fatores de risco para câncer de mama:
Sexo feminino – 100 mulheres:1 homem
Idade – 40-60 anos
História familiar de câncer de mama – parentes em 1o grau (mães, irmãs e filhas)
História pessoal de câncer de mama – recorrência em mama contralateral
Fatores reprodutivos (mais tempo de exposição aos estímulos do estrogênio):
· Idade da menarca – < 12 anos · Idade da menopausa – > 55 anos
· Idade do primeiro parto a termo – > 30 anos
· Número de filhos – nuliparidade (quanto mais filhos maior a proteção)
· Lactação
ACO
TRH – sem aumento de risco, se usado por menos de 5 anos. Fator de risco, se usado por mais de 10 anos.
AFBM – proliferativas, principalmente hiperplasia atípica-fator de risco.
Tabagismo
Consumo de álcool – maior a ingesta, maior o risco.
Radiação ionizante – quanto maior a dose e menor a idade, maior o risco.
Dieta – rica em gordura, pobre em vitaminas e fibras-fator de risco. O inverso é considerado fator de proteção.
Obesidade – quanto maior o índice, maior o risco. Na pré-menopausa: fator de proteção.
Condição socioeconômica – maior rendo familiar e elevada escolaridade.
Atividade física – fator de proteção.
Classificação histológica
Carcinoma Ductal In Situ:
Caracteriza-se por uma proliferação de células malignas dentro do ducto, mantendo-se dentro dos limites da membrana basal ductal não invadindo o estroma. Essas células podem proliferar e obstruir completamente a luz dos ductos, causando sua dilatação e sua solidificação.
Clinicamente, pode apresentar-se como uma massa palpável, como derrame papilar ou, mais comumente como alteração mamográfica (microcalcificações e nódulos não-palpável).
Subtipos:
· Comedocarcinoma: apresenta detritos necróticos celulares, preenchendo os espaços ductais. Há intenso grau de pleomorfismo celular e atipias nucleares.
· Micropapilar: caracteriza-se por projeções papilares homogêneas na superfície interna dos espaços ductolobulares.
· Cribiforme: carcinoma in situ que apresenta espaços glandulares bem-definidos.
· Sólido: apresenta o lúmen ocupado por uma proliferação de células de tamanho médio.
Prognóstico: quanto maior o tamanho e o grau de necrose da lesão, maior o seu potencial para tornar-se invasora. As lesões do tipo comedocarcinoma apresentam prognóstico menos favorável comparado aos outros tipos histológicos.
Carcinoma Lobular In Situ:
Não costuma ser palpável em exame clínico e não possui alteração específica em mamografia. A idade média no diagnóstico é de 45 anos, e 80 a 90% dos casos são encontrados em pré-menopáusicas.
A lesão caracteriza-se pela proliferação de células pequenas e uniformes no interior de ductos terminais e lóbulos, podendo estender-se a ductos extralobulares.suas células apresentam baixa taxa proliferativa e são semelhantes às encontradas na hiperplasia lobular atípica.
Carcinoma Ductal Invasor:
Representa 65 a 80% dos carcinomas de mama. São tumores sólidos, em geral endurecido, com consistência de pêra verde ao corte, de coloração acinzentada ou branquicenta. As áreas de necrose podem apresentar-se mais macias. As lesões podem ser espiculadas ou circunscritas.
Histologicamente, o tumor consiste em células anaplásicas que revestem os ductos. Nas margens da massa tumoral, as células neoplásicas infiltram-se para dentro do estroma e do tecido fibroadiposo e, com freqüência, há uma invasão dos espaços perivasculares e perineurais, bem como dos vasos sanguíneos e linfáticos.
Carcinoma Tubular:
Geralmente, apresenta-se como tumores pequenos com média de 0,8 cm, dificilmente ultrapassando 4 cm. O tumor tem consistência firme-endurecida, com coloração branco-acinzentado ao corte. Histologicamente, a lesão é composta por elementos neoplásicos muito semelhantes a ductos mamários normais. A freqüência de acometimento de linfonodos axilares é 9% e, quando ocorre, geralmente não mais do que três linfonodos do nível I são positivos.
Carcinoma Medular:
São tumores bem delimitados, circunscritos, 2 a 3 cm de diâmetro, acinzentados, consistência firme. É caracterizado por células pouco diferenciadas, alto índice mitótico, densa proliferação linfocitária. Possui bom prognóstico.
Carcinoma Mucinoso:
Presença de abundante secreção mucinosa no tumor.
Carcinoma Papilífero:
Caracteriza-se por uma neoplasia invasora formada por estruturas papilares. Tem crescimento lento, pode comprometer toda a mama. Linfonodos axilares acometidos em 20% dos casos.
Carcinoma Lobular Invasor:
Idade média ao diagnóstico é de 45 a 56 anos. Tende a ter margens mal definidas e crescimento multifocal.
Caracteriza-se pela presença de células tumorais pequenas e homogêneas, que crescem em “fila indiana” com um padrão concêntrico, envolvendo os lóbulos.
Carcinoma Inflamatório:
É uma entidade clínica, o tipo histológico de origem é o carcinoma ductal invasor.
Caracteriza-se por uma invasão dos linfáticos da derme. Prognóstico ruim.
Doença de Paget:
Alteração unilateral do mamilo e ou da aréola, que pode incluir vesículas areolares recorrentes, eczema eritematoso crônico, lesão psoriática e até uma lesão erosiva. Prurido e aumento da sensibilidade são freqüentes. Em praticamente todos os casos é encontrada uma lesão maligna subjacente, sendo o carcinoma intraductal em 65% e o carcinoma ductal invasor em 30% das vezes.
Tumor Filodes:
É uma neoplasia composta por elementos epiteliais e mesenquimais de comportamento bastante variável. Maior freqüência entre 30 e 40 anos.
O tumor é arredondado, bem delimitado e firme, acinzentado e branquicento, apresenta áreas sólidas e degeneração cística, pode haver necrose e hemorragia.
Fatores Prognósticos
Tipo histológico:
Melhor prognóstico: carcinoma ductal, tubular, papilífero, medular e mucinoso.
Carcinoma ductal in situ tem excelente prognóstico, taxa de cura de 98% quando submetido a tratamento loco-regional.
Status axilar:
É o mais importante fator para recorrência da doença e para a morte. O número de linfonodos invadidos é muito importante para o prognóstico. A sobrevida em 10 anos, comparada ao número de linfonodos acometidos:
0 – 75%
1 a 3 – 63%
4 a 9 – 42%
10 ou mais – 20%
Tamanho tumoral:
Quanto maior o tamanho, maior o risco de comprometimento linfonodal, recorrência de doença e morte.
Grau histológico:
Classificação de Scarff-Bloom-Richardson, é baseado no grau de formação tubular, no número de mitoses e no pleomorfismo nuclear, dividindo em: grau I (bem diferenciado), grau II (moderadamente diferenciado) e grau III (mal diferenciado).
Receptores hormonais:
Receptores de estrogênio (RE) e receptores de progesterona (RP) são indicadores de prognóstico e guia para terapêutica hormonal. Pacientes com RE + apresentam sobrevida livre de doença, sobrevida global e sobrevida pós-recorrência maiores do que pacientes com RE -. Cerca de 60% das pacientes com RE + responderão à terapia hormonal; 80% das pacientes com RE + e RP + também, enquanto menos de 10% com ambos – apresentarão resposta à terapia hormonal.
Estadiamento Clínico
O exame físico fornece o T e o N. para avaliarmos metástases, baseamo-nos nos exames complementares:
Rx de tórax
Exames bioquímicos – hemograma, hemossedimentação, creatinina e uréia, glicemia em jejum e exame qualitativo de urina.
Cintilografia óssea e ecografia abdominal total são solicitados a partir do estádio III.
Classificação clínica:
Estádio 0 Tis N0 M0
Estádio I T1 N0 M0
Estádio Iia T0-T2 N0-N1 M0
Estádio Iib T2-T3 N0-N1 M0
Estádio IIIa T0-T3 N2 M0
Estádio IIIb T4 qquer N M0
Qquer T N3 M0
Estádio IV qquer T qquer N M1
Rotinas em Mastologia
Menke, Carlos H. et. Al.
Artes Médicas Sul 2000
Fonte: http://dicasderadiologia.com.br
31 de maio de 2011 | Autor: Dicas
Carcinogênese Mamária
Iniciação: é uma etapa do processo da carcinogênese mamária que envolve, basicamente, eventos genéticos desencadeados por fatores carcinogênicos, como a radiação ionizante. Os eventos envolvidos são a ativação de proto-oncogênes e a perda de bloqueio de genes supressores.
Os proto-oncogenes são genes normais que podem transformar-se em oncogenes por vários processos genéticos. Os principais oncogenes envolvidos na carcinogênese mamária são c-erb B2, c-myc, int-2 e ras, que estão também associados ao aumento de risco para recidivas e metástases.
Os genes supressores tumorais envolvidos na gênese do câncer de mama são BRCA 1, BRCA 2 e p53.
Promoção: após o evento genético iniciador, são necessários estímulos específicos para que ocorra o desenvolvimento do tumor: os hormônios esteróides, as reações inflamatórias e os fatores de crescimento.
Progressão: essa etapa tem início quando já existe tumor formado e refere-se à sua capacidade de invasão e de metastatização. A invasão é estimulada pela atividade de determinadas enzimas, que estimulam a neoformação vascular indispensável ao crescimento tumoral, e bloqueada pelas natural killer cells. A metastatização refere-se à disseminação para outros órgãosw e tecidos; no caso do câncer de mama, os ossos, o fígado e o pulmão são os mais atingidos.
Evolução do câncer de mama
O crescimento tumoral depende da velocidade de duplicação das células a partir do aparecimento da primeira célula tumoral, isto é, depende da velocidade do ciclo celular.
O câncer de mama é uma doença heterogênea, e o tempo de duplicação celular varia de 30 a 200 dias. Com tempo de duplicação de 100 dias, uma célula teria duplicado 30 vezes para alcançar uma massa de 1 bilhão de células, com tamanho de 1 cm, levando 8 anos.
A disseminação tumoral pode ocorrer desde o momento em que as células tumorais cruzaram a membrana basal em direção ao estroma, mesmo apresentando pequeno tamanho. A disseminação ocorre através de propagação direta, via linfática via hematogênica.
A propagação direta ocorre pela infiltração de células tumorais ao longo dos ductos, diretamente através do estroma e do parênquima e através da rede de linfáticos intramamários. Com a extensão local o tumor pode atingir a pele, os músculos e o gradil costal.
A propagação via linfática e o acometimento dos linfonodos regionais tem forte relação com a sobrevida e o tipo de tratamento a ser realizado, sendo a via de maior importância na disseminação à distância. Os linfonodos mais comumente invadidos são os axilares, aproximadamente 95% da drenagem linfática da mama flui em direção axilar. Quanto maior o tamanho do tumor, maior o risco de acometimento dos linfonodos regionais e mesmo tumores com menos de 1 cm, tem chance de até 20% de acometimento linfonodal.
Quando os linfonodos axilares não estão envolvidos, os linfonodos da mamária interna estão acometidos em 8% dos casos, principalmente em tumores de localização medial.
O intervalo de tempo para o aparecimento de metástases é extremamente variável, podendo ocorrer após 10 anos de sobrevida livre de doença. O intervalo médio para o aparecimento da primeira metástase é de 69 meses para pacientes com linfonodos negativos, de 43 meses para pacientes com 1 a 3 linfonodos positivos e de 30 meses para pacientes com mais de 4 linfonodos positivos a partir do diagnóstico. O câncer metastático é uma doença incurável. Pacientes com metástases somente nos ossos apresentam sobrevida média de 2 a 4 anos com tratamento, enquanto a sobrevida média para pacientes com metástases viscerais é de 1 ano. Pacientes com metástases cerebrais tem sobrevida média de 3 a 6 meses com tratamento.
Epidemiologia do câncer de mama
O câncer de mama é a neoplasia maligna de maior incidência e a maior causa de mortalidade na mulher brasileira, representando cerca de 20% dos casos de neoplasias na mulher e 15% das mortes.
A maioria dos casos de câncer de mama é identificada entre 45 e 55 anos de idade.
Tem maior prevalência em classes sociais mais elevadas e é mais comum entre mulheres que vivem em grandes cidades.
É considerado um problema de saúde pública no mundo, com cerca de 5 milhões de novos casos previstos para os próximos 5 anos.
Fatores de risco para câncer de mama:
Sexo feminino – 100 mulheres:1 homem
Idade – 40-60 anos
História familiar de câncer de mama – parentes em 1o grau (mães, irmãs e filhas)
História pessoal de câncer de mama – recorrência em mama contralateral
Fatores reprodutivos (mais tempo de exposição aos estímulos do estrogênio):
· Idade da menarca – < 12 anos · Idade da menopausa – > 55 anos
· Idade do primeiro parto a termo – > 30 anos
· Número de filhos – nuliparidade (quanto mais filhos maior a proteção)
· Lactação
ACO
TRH – sem aumento de risco, se usado por menos de 5 anos. Fator de risco, se usado por mais de 10 anos.
AFBM – proliferativas, principalmente hiperplasia atípica-fator de risco.
Tabagismo
Consumo de álcool – maior a ingesta, maior o risco.
Radiação ionizante – quanto maior a dose e menor a idade, maior o risco.
Dieta – rica em gordura, pobre em vitaminas e fibras-fator de risco. O inverso é considerado fator de proteção.
Obesidade – quanto maior o índice, maior o risco. Na pré-menopausa: fator de proteção.
Condição socioeconômica – maior rendo familiar e elevada escolaridade.
Atividade física – fator de proteção.
Classificação histológica
Carcinoma Ductal In Situ:
Caracteriza-se por uma proliferação de células malignas dentro do ducto, mantendo-se dentro dos limites da membrana basal ductal não invadindo o estroma. Essas células podem proliferar e obstruir completamente a luz dos ductos, causando sua dilatação e sua solidificação.
Clinicamente, pode apresentar-se como uma massa palpável, como derrame papilar ou, mais comumente como alteração mamográfica (microcalcificações e nódulos não-palpável).
Subtipos:
· Comedocarcinoma: apresenta detritos necróticos celulares, preenchendo os espaços ductais. Há intenso grau de pleomorfismo celular e atipias nucleares.
· Micropapilar: caracteriza-se por projeções papilares homogêneas na superfície interna dos espaços ductolobulares.
· Cribiforme: carcinoma in situ que apresenta espaços glandulares bem-definidos.
· Sólido: apresenta o lúmen ocupado por uma proliferação de células de tamanho médio.
Prognóstico: quanto maior o tamanho e o grau de necrose da lesão, maior o seu potencial para tornar-se invasora. As lesões do tipo comedocarcinoma apresentam prognóstico menos favorável comparado aos outros tipos histológicos.
Carcinoma Lobular In Situ:
Não costuma ser palpável em exame clínico e não possui alteração específica em mamografia. A idade média no diagnóstico é de 45 anos, e 80 a 90% dos casos são encontrados em pré-menopáusicas.
A lesão caracteriza-se pela proliferação de células pequenas e uniformes no interior de ductos terminais e lóbulos, podendo estender-se a ductos extralobulares.suas células apresentam baixa taxa proliferativa e são semelhantes às encontradas na hiperplasia lobular atípica.
Carcinoma Ductal Invasor:
Representa 65 a 80% dos carcinomas de mama. São tumores sólidos, em geral endurecido, com consistência de pêra verde ao corte, de coloração acinzentada ou branquicenta. As áreas de necrose podem apresentar-se mais macias. As lesões podem ser espiculadas ou circunscritas.
Histologicamente, o tumor consiste em células anaplásicas que revestem os ductos. Nas margens da massa tumoral, as células neoplásicas infiltram-se para dentro do estroma e do tecido fibroadiposo e, com freqüência, há uma invasão dos espaços perivasculares e perineurais, bem como dos vasos sanguíneos e linfáticos.
Carcinoma Tubular:
Geralmente, apresenta-se como tumores pequenos com média de 0,8 cm, dificilmente ultrapassando 4 cm. O tumor tem consistência firme-endurecida, com coloração branco-acinzentado ao corte. Histologicamente, a lesão é composta por elementos neoplásicos muito semelhantes a ductos mamários normais. A freqüência de acometimento de linfonodos axilares é 9% e, quando ocorre, geralmente não mais do que três linfonodos do nível I são positivos.
Carcinoma Medular:
São tumores bem delimitados, circunscritos, 2 a 3 cm de diâmetro, acinzentados, consistência firme. É caracterizado por células pouco diferenciadas, alto índice mitótico, densa proliferação linfocitária. Possui bom prognóstico.
Carcinoma Mucinoso:
Presença de abundante secreção mucinosa no tumor.
Carcinoma Papilífero:
Caracteriza-se por uma neoplasia invasora formada por estruturas papilares. Tem crescimento lento, pode comprometer toda a mama. Linfonodos axilares acometidos em 20% dos casos.
Carcinoma Lobular Invasor:
Idade média ao diagnóstico é de 45 a 56 anos. Tende a ter margens mal definidas e crescimento multifocal.
Caracteriza-se pela presença de células tumorais pequenas e homogêneas, que crescem em “fila indiana” com um padrão concêntrico, envolvendo os lóbulos.
Carcinoma Inflamatório:
É uma entidade clínica, o tipo histológico de origem é o carcinoma ductal invasor.
Caracteriza-se por uma invasão dos linfáticos da derme. Prognóstico ruim.
Doença de Paget:
Alteração unilateral do mamilo e ou da aréola, que pode incluir vesículas areolares recorrentes, eczema eritematoso crônico, lesão psoriática e até uma lesão erosiva. Prurido e aumento da sensibilidade são freqüentes. Em praticamente todos os casos é encontrada uma lesão maligna subjacente, sendo o carcinoma intraductal em 65% e o carcinoma ductal invasor em 30% das vezes.
Tumor Filodes:
É uma neoplasia composta por elementos epiteliais e mesenquimais de comportamento bastante variável. Maior freqüência entre 30 e 40 anos.
O tumor é arredondado, bem delimitado e firme, acinzentado e branquicento, apresenta áreas sólidas e degeneração cística, pode haver necrose e hemorragia.
Fatores Prognósticos
Tipo histológico:
Melhor prognóstico: carcinoma ductal, tubular, papilífero, medular e mucinoso.
Carcinoma ductal in situ tem excelente prognóstico, taxa de cura de 98% quando submetido a tratamento loco-regional.
Status axilar:
É o mais importante fator para recorrência da doença e para a morte. O número de linfonodos invadidos é muito importante para o prognóstico. A sobrevida em 10 anos, comparada ao número de linfonodos acometidos:
0 – 75%
1 a 3 – 63%
4 a 9 – 42%
10 ou mais – 20%
Tamanho tumoral:
Quanto maior o tamanho, maior o risco de comprometimento linfonodal, recorrência de doença e morte.
Grau histológico:
Classificação de Scarff-Bloom-Richardson, é baseado no grau de formação tubular, no número de mitoses e no pleomorfismo nuclear, dividindo em: grau I (bem diferenciado), grau II (moderadamente diferenciado) e grau III (mal diferenciado).
Receptores hormonais:
Receptores de estrogênio (RE) e receptores de progesterona (RP) são indicadores de prognóstico e guia para terapêutica hormonal. Pacientes com RE + apresentam sobrevida livre de doença, sobrevida global e sobrevida pós-recorrência maiores do que pacientes com RE -. Cerca de 60% das pacientes com RE + responderão à terapia hormonal; 80% das pacientes com RE + e RP + também, enquanto menos de 10% com ambos – apresentarão resposta à terapia hormonal.
Estadiamento Clínico
O exame físico fornece o T e o N. para avaliarmos metástases, baseamo-nos nos exames complementares:
Rx de tórax
Exames bioquímicos – hemograma, hemossedimentação, creatinina e uréia, glicemia em jejum e exame qualitativo de urina.
Cintilografia óssea e ecografia abdominal total são solicitados a partir do estádio III.
Classificação clínica:
Estádio 0 Tis N0 M0
Estádio I T1 N0 M0
Estádio Iia T0-T2 N0-N1 M0
Estádio Iib T2-T3 N0-N1 M0
Estádio IIIa T0-T3 N2 M0
Estádio IIIb T4 qquer N M0
Qquer T N3 M0
Estádio IV qquer T qquer N M1
Rotinas em Mastologia
Menke, Carlos H. et. Al.
Artes Médicas Sul 2000
Fonte: http://dicasderadiologia.com.br
Protocolos para exames de Tomografia Computadorizada
PROTOCOLOS PARA EXAMES DE TOMOGRAFIA
1. CRÂNIO
a. Topograma: lateral
b. Orientação do corte: transversal
c. Início e final dos cortes: Forame magno ao vértice
d. Espessura de corte:
i. Fossa posterior: 2 a 5 mm
ii. Supra-tentorial: 5 a 10 mm
e. Incremento de corte:
i. Fossa posterior: até 5 mm
ii. Supra-tentorial: até 10 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Partes moles
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos com 70 kg
ou mais: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles:
a. Fossa posterior: 30 a 40 (centro); 130 a 180 (abertura)
b. Supra-tentorial: 30 a 40 (centro); 70 a 90 (abertura)
2. Ósseas (sempre que houver suspeita de lesão óssea)
a. 300 a 400 (centro); 1200 a 3000 (abertura)
3. Intermediárias (em TCE, trombose venosa)
a. 40 a 60 (centro); 150 a 250 (abertura)
k. Recomendações:
i. Planos adicionais: Cortes coronais ou aquisição helicoidal seguida de
reformações multiplanares são úteis na caracterização topográfica de
algumas lesões, notadamente na base de crânio
ii. Reconstruções tridimensionais com “threshold” para osso: são exigidas no
estudo de cranioestenose
iii. Contraste iodado por via venosa: iniciar cortes com retardo de 45 a 60”
após início da injeção
iv. Documentação: evitar multiformatação; indicar valor de densidade em UH )
nas lesões expansivas
2. ÓRBITA
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: plano neuro-ocular
ii. Coronal: perpendicular ao plano acima
c. Início e final dos cortes:
i. Transversal: de 0.5 cm abaixo à 0.5 cm acima da cavidade orbitária
ii. Coronal: clinóides posteriores ao limite anterior dos globos oculares
d. Espessura de corte: 2 a 3 mm
e. Incremento de corte: 2 a 3 mm
f. FOV: Adequar à região de interesse g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 16 imagens/folha
1. Janelas partes moles: 30 a 80 (centro); 250 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 3000 (abertura)
k. Recomendações:
i. Aquisição helicoidal: opcional
ii. Quando injetar contraste, na fase pré-contraste realizar apenas um dos
planos (transversal ou coronal)
iii. Documentação: evitar multiformatação; indicar valor de densidade em UH
nas lesões expansivas
3. SELA TURCA
a. Topograma: lateral
b. Orientação do corte:
i. Coronal: perpendicular à linha inter-clinoidea (anterior e posterior)
c. Início e final dos cortes: Clívus ao tubérculo selar
d. Espessura de corte: 1 a 3 mm
e. Incremento de corte: 1 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: sempre, desde que não haja contra-indicações
j. Documentação:
i. Em filme: até 9 imagens/folha
1. Janelas partes moles: 30 a40 (centro); 140 a 300 (abertura)
2. Janelas ósseas: 200 a 400 (centro); 2000 a 3000 (abertura)
k. Recomendações:
i. Aquisição helicoidal com injeção dinâmica de contraste: opcional
ii. No plano coronal evitar artefatos metálicos de material dentário
iii. Plano axial para melhor avaliar as extensões de lesões expansivas
volumosas
iv. Documentação: evitar multiformatação; indicar valor de densidade em UH
nas lesões expansivas
4. OSSOS TEMPORAIS
a. Topograma: Lateral
b. Orientação do corte:
i. Transversal: Linha infra-órbito-meatal
ii. Coronal: Perpendicular ao transversal
c. Início e final dos cortes:
i. Transversal: Da ponta da mastóide ao topo do osso temporal
ii. Coronal: Da margem anterior à posterior do osso temporal
d. Espessura de corte:
i. Transversal: 1 a 2 mm
ii. Coronal: 1 a 2 mm
e. Incremento de corte: i. Transversal: 1 a 2 mm
ii. Coronal: 1 a 2 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução
i. Contraste iodado: a critério do radiologista
j. Documentação:
i. Em filme: até 9 imagens/folha
1. Ósseas: 200 a 400 (centro); 1200 a 3000 (abertura).
k. Recomendações:
i. Reconstruções separadas de cada lado e fotografias em par ou em filmes
separados para melhor adequação do campo de visão e maior resolução
espacial
ii. Na impossibilidade de posicionamento coronal do paciente, fazer aquisição
axial helicoidal com 1 mm de espessura e 0,8 a 1 mm de incremento e
reconstrução coronal
5. FACE E SEIOS DA FACE
a. Topograma: Lateral
b. Orientação do corte:
i. Coronal: O mais perpendicular possível ao palato duro
ii. Transversal: Paralelo ao palato duro
c. Início e final dos cortes:
i. Coronal: Nariz ao final do seio esfenoidal
ii. Transversal: Mento ou palato duro ao topo do seio frontal
d. Espessura de corte:
i. Coronal: 2 a 5 mm (espessura menor desejável para os complexos
ostiomeatais)
ii. Transversal: 2 a 5 mm
e. Incremento de corte:
i. Coronal: 2 a 5 mm
ii. Transversal: 2 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 16 imagens/folha
1. Partes moles: 30 a 70 (centro); 200 a 400 (abertura)
2. Ósseas: 200-400 (centro); 1200-3000 (abertura)
k. Recomendações:
i. Para evitar artefato metálico dentário ou quando não for possível aquisição
coronal direita, realizar aquisição helicoidal 1 a 3 mm de espessura, pitch =
1.0 a 1.5, e reconstrução coronal
ii. Quando houver história de trauma, reconstruir com filtro para alta
resolução e fotografar
6. ATM a. Topograma:
b. Orientação do corte:
i. Coronal: Paralelo aos ramos ascendentes da mandíbula
c. Início e final dos cortes:
i. Coronal: Porção anterior da cavidade glenóide até a porção posterior da
mesma
d. Espessura de corte:
i. Coronal: 1 a 2 mm
e. Incremento de corte:
i. Coronal: 1 a 2 mm
f. FOV: Adequar à região de interesse
g. Técnica: Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
j. Documentação:
i. Em filme: até 16 imagens/folha
1. Ósseas: 300-400 (centro); 1200-3000 (abertura)
k. Recomendações:
i. Quando solicitado ATM com boca fechada e aberta, realizar aquisições
helicoidais em axial com a boca fechada e aberta e reconstruções no
plano sagital
ii. Documentar em partes moles apenas alterações significativas associadas
ao menisco e derrame articular
7. PESCOÇO
a. Topograma: Lateral
b. Orientação do corte:
i.Transversal: Para o pescoço, paralelo ao corpo da mandíbula; para a
laringe, paralelo às cordas vocais (ou paralelo ao espaço de C5/C6)
b. Início e final dos cortes: Da borda inferior do corpo da mandíbula e forame magno à
raiz do pescoço.
c. Espessura de corte: 5 mm (pescoço); 2 a 3 mm (laringe)
d. Incremento de corte: 5 mm (pescoço); 2 a 3 mm (laringe)
e. FOV: Adequar à região de interesse
f. Técnica: Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
g. Reconstrução: Partes moles ou “standart”. Se necessário, alta resolução
h. Contraste iodado: sempre, desde que não haja contra-indicações. Dose: 2 ml/kg
ou em adultos acima de 70 kg: 100 ml
i. Documentação:
i. Em filme: até 16 imagens/folha
1. Partes moles: 30 a 50 (centro); 200 a 350 (abertura).
j. Recomendações:
i. Quando houver lesão tumoral com invasão óssea, a reconstrução para
filtro ósseo e a sua documentação é recomendada
ii. Reconstruções em planos coronal e sagital quando necessárias
iii. Evitar respiração e deglutição
8. TORAX ALTA RESOLUÇÃO a. Topograma: Frente
b. Orientação do corte: Indiferente
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Ápice do tórax até o diafragma
d. Espessura de corte: 1 a 2 mm
e. Incremento de corte: 10 a 20 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: 120 a 140
ii. mAs: 200 a 250
h. Reconstrução: Alta resolução
i. Documentação:
i. Em filme: no Max. 12 imagens/folha (janela para parênquima)
1. Partes moles: 40 a 50 (centro); 350 a 450 (abertura). Pode ser
documentada com até 20 imagens/folha
2. Parênquima pulmonar: -350 a –700 (centro); 1100 a 1800
(abertura)
j. Recomendações:
i. Cortes em expiração e inspiração, decúbito ventral e dorsal
ii. No caso de pesquisa de bronquiectasias, cortar do ápice até a base com a
mesma espessura, mas com intervalo de 10 mm e documentar todas as
imagens
9. TORAX HELICOIDAL
a. Topograma: Frente
b. Orientação do corte: Indiferente
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Raiz do pescoço até as lojas adrenais
d. Espessura de corte: 5 a 7 mm
e. Incremento: 5 a7 mm
f. Pitch: 1 a 1.5
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: 120
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: Partes moles / “standart”
j. Contraste: À critério do radiologista. 1.5 ml/kg de peso. Injetar pelo MSE
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles (mediastino): 30 a 50 (centro); 350 a 450 (abertura)
2. Parênquima Pulmonar: -350 a –700 (centro); 1100 a 1800
(abertura)
l. Recomendações:
i. Evitar multiformatações
10. TÓRAX PARA PESQUISA DE TEP
a. Topograma: Frente
b. Orientação do corte: Indiferente
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Cortar prioritariamente de 1 cm acima do arco aórtico até
as porções superiores do diafragma. Depois concluir com os ápices e as bases
pulmonares
d. Espessura de corte: 3 a 5 mm
e. Incremento: 5 a 7 mm
f. Pitch: 1 a 1.5 g. FOV: Adequar à região de interesse, fechando até o gradil costal
h. Técnica:
i. KV: 120 a 140
ii. mAs: 120 a 240
i. Reconstrução: Partes moles / “standart”
j. Contraste: 2 ml/kg de peso. Injetar pelo MSE
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles (mediastino): 30 a 50 (centro); 350 a 450 (abertura)
2. Parênquima Pulmonar: -350 a –700 (centro); 1100 a 1800
(abertura)
l. Recomendações:
i. Cortar de baixo para cima para evitar artefatos de movimentos
respiratórios e de hiperdensidade do contraste. Fotografar de cima para
baixo
ii. Pacientes dispnéicos: passar faixa torácica para minimizar movimentação
respiratória
iii. No segmento crítico, fazer em uma única aquisição para melhor
aproveitamento do contraste
iv. Evitar multiformatações
11. ABDOME
a. Topograma: Frente
b. Orientação do corte: crânio-caudal
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: diafragma à crista ilíaca ou pólo inferior do rim, caso este
seja mais caudal
d. Espessura de corte: 5 a 7mm
e. Incremento:5 a 7mm
f. Pitch:1 a 2
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: mínimo 120
ii. mAs: mínimo 120 (exceto para multislice).
i. Reconstrução: Partes moles ou “standart”
j. Contraste iodado: FASES de 1 a 4
i. Sem contraste, arterial, portal e de equilíbrio (retardo), quando necessário
ii. Contraste VO: a critério do radiologista. De 500 a 1000 ml, iodado ou
baritado
iii. Contraste EV: á critério do radiologista. 2.0ml/Kg de peso. Utilizar bomba
injetora. Velocidade de injeção: 2 a 5 ml/kg. Contraste não iônico, quando
necessário (ver recomendações CBR)
iv. Contraste endo-retal: a critério do radiologista. De 500 a 1000ml de
iodado, diluído a 3-10%.
k. Documentação:
i. Em filme: até 24 imagens/folha
1. Partes moles: 0 a 70 (centro) e 200 a 400 (abertura)
l. Recomendações:
i. Adequar a espessura do corte ao tamanho da lesão em questão.
ii. Necessárias medidas de densidade de rotina: Fígado e baço sem e com
contraste (fase portal); nódulos/cistos pré e pós-contraste
iii. Após o término do fígado procurar abrir um pouco mais a janela para
melhor visualização do mesentério
iv. No caso de interesse em pesquisa de colédoco-litíase ou angio-tomografia
de vasos abdominais, não administrar contraste por via oral v. Protocolos específicos para tumor pancreático, incidentaloma, litíase
urinária, angio-TC
12. ABDOME TOTAL
a. Topograma: Frente
b. Orientação do corte: crânio-caudal
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Diafragma à sínfise púbica
d. Espessura de corte: 5 a 7 mm
e. Incremento: 5 a 7 mm
f. Pitch: 1 a 2
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: mínimo 120
ii. mAs: mínimo 120 (exceto para multislice)
i. Reconstrução: Partes moles ou “standart”
j. Contraste iodado: FASES de 1 a 4
i. Sem contraste, arterial, portal e de equilíbrio (retardo), quando necessário.
ii. Contraste VO: a critério do radiologista. De 500-1000 ml, iodado ou
baritado
iii. Contraste EV: a critério do radiologista. 2.0ml/Kg de peso. Utilizar bomba
injetora. Velocidade de injeção: 2 a -5 ml/kg. Contraste não iônico, quando
necessário (ver recomendações CBR)
iv. Contraste endo-retal: a critério do radiologista. De 500 a 1000ml de
iodado, diluído a 3-10%.
k. Documentação:
i. Em filme: até 24 imagens/folha
1. Partes moles: 0 a 70 (centro) e 200 a 400 (abertura)
l. Recomendações
i. Adequar a espessura do corte ao tamanho da lesão em questão
ii. Necessárias medidas de densidade de rotina: Fígado e baço sem e com
contraste (fase portal); nódulos/cistos pré e pós-contraste
iii. Após o término do fígado procurar abrir um pouco mais a janela para
melhor visualização do mesentério
iv. No caso de interesse em pesquisa de colédoco-litíase ou angio-tomografia
de vasos abdominais, não administrar contraste por via oral
v. Caso haja história de lesão retal ou colônica injetar com cuidado contraste
por via retal (contraste positivo ou negativo)
vi. Caso haja suspeita de lesão de vísceras ocas, administras contraste
iodado por via oral e/ou retal
vii. Prever protocolos específicos para tumor pancreático, incidentaloma,
litíase urinária, angio-TC
13. PELVE
a. Topograma: Frente
b. Orientação do corte: Crânio-caudal
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Crista ilíaca até a sínfise púbica
d. Espessura de corte: 5 a 8mm
e. Incremento: 5 a 8mm
f. Pitch: 1 a 1.5
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: mínimo 120
ii. mAs: mínimo 120 (exceto para multislice).
i. Reconstrução: Partes moles ou “standart” j. Contraste iodado: 2.0 ml/Kg de peso. FASES:
i. Pré-contraste (contraste somente por via oral e/ou retal)
ii. Portal: 60 a 70 seg do início da injeção do contraste
iii. Tardia: 5 a 10 minutos da injeção para estudo da bexiga e trajeto ureteral
k. Documentação:
i. Em filme: até 24 imagens/folha
1. Partes moles: 0 a 70 (centro) e 300 a 400 (abertura)
l. Recomendações:
i. Na existência de história de lesão retal ou colônica, injetar com cuidado
contraste por via retal (contraste positivo ou negativo)
ii. No caso de angiotomografia de vasos pélvicos, não administrar contraste
por via oral
14. COLUNA CERVICAL
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: paralelo ao disco intervertebral
c. Início e final dos cortes: pedículo vertebral superior ao pedículo vertebral inferior do
segmento em estudo
d. Espessura de corte: 2 a 3 mm
e. Incremento: 2 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem.
h. Reconstrução: Partes moles ou alta resolução
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 40 (centro) com 140 a 350 (abertura)
2. Osso: 200 a 400 (centro); 1500 a 3000 (abertura).
k. Recomendações:
i. Em casos de trauma, fazer um bloco único e reconstruções multiplanares.
ii. Procurar incluir sempre o topograma com linha de referência para a
identificação do nível de corte
iii. Inclinar o “gantry” desviando dos artefatos metálicos dentários para estudo
de C1 e C2
15. COLUNA TORÁCICA
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: paralelo ao disco intervertebral corte a corte ou em bloco
único na área de interesse paralelo ao disco ou corpo com maior interesse
a ser estudado
c. Início e final dos cortes: pedículo superior ao pedículo inferior
d. Espessura de corte: 2 ou 3 mm
e. Incremento: até 3 mm
f. FOV: Adequar à região de interesse
i. Técnica: KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
g. Reconstrução: Partes moles / “standart” ou alta resolução (para avaliação óssea)
h. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml i. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 40 (centro) com 140 a 350 (abertura)
2. Osso: 300 a 400 (centro); 1500 a 3000 (abertura)
j. Recomendações:
i. Em caso de trauma ou pesquisa de metástase, varrer em bloco
ii. Em casos de trauma, reconstruções multiplanares
16. COLUNA LOMBAR
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: paralelo ao disco intervertebral
c. Início e final dos cortes: pedículo vertebral superior ao pedículo vertebral inferior do
segmento em estudo
d. Espessura de corte: 3 a 5 mm
e. Incremento: até 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Partes moles / “standart” ou alta resolução (para avaliação óssea)
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 40 (centro) e 140 a 350 (abertura)
2. Osso: 200-400 (centro); 1500-3000 (abertura)
k. Recomendações:
i. Em caso de trauma ou pesquisa de metástase, varrer em bloco.
ii. Em casos de trauma, reconstruções multiplanares
iii. Cortes adicionais com “gantry” invertido para avaliar espondilolise
17. BACIA
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: da espinha ilíaca ântero-superior até o final dos ramos
ísquio-púbicos
d. Espessura de corte: 3 a 5 mm
e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: “Standart” / alta resolução (para avaliação óssea)
i. Adequar à região de interesse, minimizando artefatos.
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300-400 (centro); 1200-2500 (abertura)
l. Recomendações:
i. Procurar não multiformatar ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações (Ex: trauma)
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
18. QUADRIL
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: dois centímetros acima do plano do teto acetabular até o
nível do trocanter menor
d. Espessura de corte: 3 mm
e. Incremento de corte: 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem.
h. Reconstrução: “standart” / Alta resolução
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
k. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções tridimensionais podem ser interessantes em algumas
situações (Ex: trauma)
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
v. Reconstruções coronais são recomendadas e devem ser documentadas
(alta resolução)
19. JOELHO
a. Topograma: Frente ou lateral. Em leve flexão 15o
a 30o
, com pequeno coxim no
cavo poplíteo, usualmente supino, em flexão de 30o
, 45o
e 60o
, quando solicitado
b. Orientação do corte:
i. Transversal: Paralelo ao platô tibial
c. Início e final dos cortes: um centímetro acima do pólo superior da patela até a
tuberosidade anterior da tíbia
d. Espessura de corte: 2 a 3 mm
e. Incremento de corte: 2 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura) 2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações (Ex: trauma)
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
v. Em casos de avaliação patelo-femural, calcular a distância TA-GT no
próprio filme
20. TORNOZELO
a. Topograma: Lateral
i. Coronal: Joelhos fletidos, planta dos pés apoiadas
ii. Axial: Calcanhares no tampo da mesa
b. Orientação do corte:
i. Coronal: Perpendicular ao dômus talar
ii. Transversal: Paralelo a articulação tíbio-talar
c. Início e final dos cortes:
i. Coronal: Da porção mais posterior do calcâneo até o navicular
ii. Transversal: Dois centímetros acima do plano da articulação tíbio-talar até
o final do calcâneo
d. Espessura de corte:
i. Coronal: 2 a 3 mm
ii. Transversal: 2 a 3 mm
e. Incremento de corte:
i. Coronal: até 3 mm
ii. Transversal: até 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
iii. Reconstrução: “standart” / Alta resolução
h. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
i. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
j. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações como trauma
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
21. PÉ
a. Topograma: Perfil
i.Coronal: Joelhos fletidos, planta dos pés apoiadas.
ii.Axial: Calcanhares no tampo da mesa
b. Orientação do corte:
i. Coronal:Perpendicular ao eixo antero-posterior das falanges (antepé) ou
dos metatarsianos (mediopé)
ii. Transversal: Paralelo ao eixo antero-posterior falangeano ou matatarsiano c. Início e final dos cortes:
i. Coronal: Visando falanges ou matatarsianos
ii. Transversal: das faces plantar à dorsal
d. Espessura de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
e. Incremento de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações como trauma
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
22. OMBRO
a. Topograma: Frente com o paciente fazendo rotação externa e abdução do ombro
contra-lateral para evitar artefatos
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: da articulação acrômio-clavicular até dois centímetros
abaixo do plano da borda inferior da glenóide
d. Espessura de corte: 3 a 5 mm
e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
iii. Reconstrução: “standart” / Alta resolução
h. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
i. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
j. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações como trauma iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
v. Recomendam-se reconstruções sagitais e coronais e documentação
coronal com janelas para osso
23. COTOVELO
a. Topograma: Frente e decúbito ventral
b. Orientação do corte:
i. Coronal: coronal puro com flexão de 90 graus do cotovelo, acima da
cabeça
ii. Transversal: axial puro, sem angulação (braço estendido)
c. Início e final dos cortes:
i. Coronal: 3 cm acima dos epicôndilos até o final
ii. Transversal: 3 cm acima dos epicôndilos até o nível da tuberosidade
proximal do rádio
d. Espessura de corte:
i. Coronal: 2 a 3 mm
ii. Transversal: 2 a 3 mm
e. Incremento de corte:
i. Coronal: 2 a 3 mm
ii. Transversal: 2 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
iii. Reconstrução: “standart” / Alta resolução
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
k. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares a partir do plano axial com aquisição
helicoidal por vezes são mais elucidativas que o corte coronal puro que é
difícil de posicionar e até de entender
iii. Recomenda-se documentar em filme com janela óssea as reconstruções
sagitais e coronais a partir do plano axial
iv. Reconstruções tridimensionais podem ser úteis
24. PUNHO
a. Topograma: Frente e decúbito ventral
i. Coronal: cotovelo fletido a 90o
, lateral do 5o
dedo apoiada sobre o tampo.
ii. Transversal: mãos espalmadas sobre o tampo da mesa
iii. Sagital: cotovelo fletido a 90° e mão espalhada sobre o tampo
b. Orientação do corte:
i. Coronal: Coronal puro, perpendicular a articulação radiocárpica
ii. Transversal: axial puro, paralelo a articulação radiocárpica
iii. Sagital: perpendicular à articulação radiocárpica
c. Início e final dos cortes:
i. Coronal e Sagital: Envolver os ossos do carpo e as porções distais do
rádio e da ulna ii. Transversal: Dois centímetros acima da interlinha articular radiocárpica até
as articulações carpometacarpianas
d. Espessura de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
e. Incremento de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Em geral a documentação somente com a janela óssea é suficiente
iii. Reconstruções tridimensionais podem ser úteis
25. ARTICULAÇÕES ESTERNO-CLAVICULAR E COSTO-ESTERNAL
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Do manúbrio esternal até o apêndice xifóide
d. Espessura de corte: 2 a 5 mm
e. Incremento de corte: 2 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura).
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções complementares coronal e sagital são úteis recomendáveis
26. ESTERNO
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Do manúbrio esternal até o apêndice xifóide
d. Espessura de corte: 3 a 5 mm e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções complementares coronal e sagital são recomendáveis
27. ARCO COSTAL
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Fúrcula esternal até o último arco costal
d. Espessura de corte: 5 mm
e. Incremento de corte: 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções tridimensionais podem ser interessantes
iii. Reconstruções multiplanares (sagital oblíqua e coronal) são muito úteis
iv. Procurar fazer os cortes em uma única apnéia
v. Procurar estudar apenas a região de interesse, com cortes mais finos
28. COXA/PERNA/BRAÇO/ANTEBRAÇO
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: envolvendo a área de interesse, em geral 2 a 3
centímetros para cima e para baixo da lesão.
d. Espessura de corte: 3 a 5 mm
e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica: i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções complementares coronal e sagital são úteis
Fonte; Cortesia do Tr. Elizeu Mendes
1. CRÂNIO
a. Topograma: lateral
b. Orientação do corte: transversal
c. Início e final dos cortes: Forame magno ao vértice
d. Espessura de corte:
i. Fossa posterior: 2 a 5 mm
ii. Supra-tentorial: 5 a 10 mm
e. Incremento de corte:
i. Fossa posterior: até 5 mm
ii. Supra-tentorial: até 10 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Partes moles
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos com 70 kg
ou mais: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles:
a. Fossa posterior: 30 a 40 (centro); 130 a 180 (abertura)
b. Supra-tentorial: 30 a 40 (centro); 70 a 90 (abertura)
2. Ósseas (sempre que houver suspeita de lesão óssea)
a. 300 a 400 (centro); 1200 a 3000 (abertura)
3. Intermediárias (em TCE, trombose venosa)
a. 40 a 60 (centro); 150 a 250 (abertura)
k. Recomendações:
i. Planos adicionais: Cortes coronais ou aquisição helicoidal seguida de
reformações multiplanares são úteis na caracterização topográfica de
algumas lesões, notadamente na base de crânio
ii. Reconstruções tridimensionais com “threshold” para osso: são exigidas no
estudo de cranioestenose
iii. Contraste iodado por via venosa: iniciar cortes com retardo de 45 a 60”
após início da injeção
iv. Documentação: evitar multiformatação; indicar valor de densidade em UH )
nas lesões expansivas
2. ÓRBITA
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: plano neuro-ocular
ii. Coronal: perpendicular ao plano acima
c. Início e final dos cortes:
i. Transversal: de 0.5 cm abaixo à 0.5 cm acima da cavidade orbitária
ii. Coronal: clinóides posteriores ao limite anterior dos globos oculares
d. Espessura de corte: 2 a 3 mm
e. Incremento de corte: 2 a 3 mm
f. FOV: Adequar à região de interesse g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 16 imagens/folha
1. Janelas partes moles: 30 a 80 (centro); 250 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 3000 (abertura)
k. Recomendações:
i. Aquisição helicoidal: opcional
ii. Quando injetar contraste, na fase pré-contraste realizar apenas um dos
planos (transversal ou coronal)
iii. Documentação: evitar multiformatação; indicar valor de densidade em UH
nas lesões expansivas
3. SELA TURCA
a. Topograma: lateral
b. Orientação do corte:
i. Coronal: perpendicular à linha inter-clinoidea (anterior e posterior)
c. Início e final dos cortes: Clívus ao tubérculo selar
d. Espessura de corte: 1 a 3 mm
e. Incremento de corte: 1 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: sempre, desde que não haja contra-indicações
j. Documentação:
i. Em filme: até 9 imagens/folha
1. Janelas partes moles: 30 a40 (centro); 140 a 300 (abertura)
2. Janelas ósseas: 200 a 400 (centro); 2000 a 3000 (abertura)
k. Recomendações:
i. Aquisição helicoidal com injeção dinâmica de contraste: opcional
ii. No plano coronal evitar artefatos metálicos de material dentário
iii. Plano axial para melhor avaliar as extensões de lesões expansivas
volumosas
iv. Documentação: evitar multiformatação; indicar valor de densidade em UH
nas lesões expansivas
4. OSSOS TEMPORAIS
a. Topograma: Lateral
b. Orientação do corte:
i. Transversal: Linha infra-órbito-meatal
ii. Coronal: Perpendicular ao transversal
c. Início e final dos cortes:
i. Transversal: Da ponta da mastóide ao topo do osso temporal
ii. Coronal: Da margem anterior à posterior do osso temporal
d. Espessura de corte:
i. Transversal: 1 a 2 mm
ii. Coronal: 1 a 2 mm
e. Incremento de corte: i. Transversal: 1 a 2 mm
ii. Coronal: 1 a 2 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução
i. Contraste iodado: a critério do radiologista
j. Documentação:
i. Em filme: até 9 imagens/folha
1. Ósseas: 200 a 400 (centro); 1200 a 3000 (abertura).
k. Recomendações:
i. Reconstruções separadas de cada lado e fotografias em par ou em filmes
separados para melhor adequação do campo de visão e maior resolução
espacial
ii. Na impossibilidade de posicionamento coronal do paciente, fazer aquisição
axial helicoidal com 1 mm de espessura e 0,8 a 1 mm de incremento e
reconstrução coronal
5. FACE E SEIOS DA FACE
a. Topograma: Lateral
b. Orientação do corte:
i. Coronal: O mais perpendicular possível ao palato duro
ii. Transversal: Paralelo ao palato duro
c. Início e final dos cortes:
i. Coronal: Nariz ao final do seio esfenoidal
ii. Transversal: Mento ou palato duro ao topo do seio frontal
d. Espessura de corte:
i. Coronal: 2 a 5 mm (espessura menor desejável para os complexos
ostiomeatais)
ii. Transversal: 2 a 5 mm
e. Incremento de corte:
i. Coronal: 2 a 5 mm
ii. Transversal: 2 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 16 imagens/folha
1. Partes moles: 30 a 70 (centro); 200 a 400 (abertura)
2. Ósseas: 200-400 (centro); 1200-3000 (abertura)
k. Recomendações:
i. Para evitar artefato metálico dentário ou quando não for possível aquisição
coronal direita, realizar aquisição helicoidal 1 a 3 mm de espessura, pitch =
1.0 a 1.5, e reconstrução coronal
ii. Quando houver história de trauma, reconstruir com filtro para alta
resolução e fotografar
6. ATM a. Topograma:
b. Orientação do corte:
i. Coronal: Paralelo aos ramos ascendentes da mandíbula
c. Início e final dos cortes:
i. Coronal: Porção anterior da cavidade glenóide até a porção posterior da
mesma
d. Espessura de corte:
i. Coronal: 1 a 2 mm
e. Incremento de corte:
i. Coronal: 1 a 2 mm
f. FOV: Adequar à região de interesse
g. Técnica: Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Alta resolução ou “standart”
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
j. Documentação:
i. Em filme: até 16 imagens/folha
1. Ósseas: 300-400 (centro); 1200-3000 (abertura)
k. Recomendações:
i. Quando solicitado ATM com boca fechada e aberta, realizar aquisições
helicoidais em axial com a boca fechada e aberta e reconstruções no
plano sagital
ii. Documentar em partes moles apenas alterações significativas associadas
ao menisco e derrame articular
7. PESCOÇO
a. Topograma: Lateral
b. Orientação do corte:
i.Transversal: Para o pescoço, paralelo ao corpo da mandíbula; para a
laringe, paralelo às cordas vocais (ou paralelo ao espaço de C5/C6)
b. Início e final dos cortes: Da borda inferior do corpo da mandíbula e forame magno à
raiz do pescoço.
c. Espessura de corte: 5 mm (pescoço); 2 a 3 mm (laringe)
d. Incremento de corte: 5 mm (pescoço); 2 a 3 mm (laringe)
e. FOV: Adequar à região de interesse
f. Técnica: Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
g. Reconstrução: Partes moles ou “standart”. Se necessário, alta resolução
h. Contraste iodado: sempre, desde que não haja contra-indicações. Dose: 2 ml/kg
ou em adultos acima de 70 kg: 100 ml
i. Documentação:
i. Em filme: até 16 imagens/folha
1. Partes moles: 30 a 50 (centro); 200 a 350 (abertura).
j. Recomendações:
i. Quando houver lesão tumoral com invasão óssea, a reconstrução para
filtro ósseo e a sua documentação é recomendada
ii. Reconstruções em planos coronal e sagital quando necessárias
iii. Evitar respiração e deglutição
8. TORAX ALTA RESOLUÇÃO a. Topograma: Frente
b. Orientação do corte: Indiferente
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Ápice do tórax até o diafragma
d. Espessura de corte: 1 a 2 mm
e. Incremento de corte: 10 a 20 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: 120 a 140
ii. mAs: 200 a 250
h. Reconstrução: Alta resolução
i. Documentação:
i. Em filme: no Max. 12 imagens/folha (janela para parênquima)
1. Partes moles: 40 a 50 (centro); 350 a 450 (abertura). Pode ser
documentada com até 20 imagens/folha
2. Parênquima pulmonar: -350 a –700 (centro); 1100 a 1800
(abertura)
j. Recomendações:
i. Cortes em expiração e inspiração, decúbito ventral e dorsal
ii. No caso de pesquisa de bronquiectasias, cortar do ápice até a base com a
mesma espessura, mas com intervalo de 10 mm e documentar todas as
imagens
9. TORAX HELICOIDAL
a. Topograma: Frente
b. Orientação do corte: Indiferente
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Raiz do pescoço até as lojas adrenais
d. Espessura de corte: 5 a 7 mm
e. Incremento: 5 a7 mm
f. Pitch: 1 a 1.5
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: 120
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: Partes moles / “standart”
j. Contraste: À critério do radiologista. 1.5 ml/kg de peso. Injetar pelo MSE
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles (mediastino): 30 a 50 (centro); 350 a 450 (abertura)
2. Parênquima Pulmonar: -350 a –700 (centro); 1100 a 1800
(abertura)
l. Recomendações:
i. Evitar multiformatações
10. TÓRAX PARA PESQUISA DE TEP
a. Topograma: Frente
b. Orientação do corte: Indiferente
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Cortar prioritariamente de 1 cm acima do arco aórtico até
as porções superiores do diafragma. Depois concluir com os ápices e as bases
pulmonares
d. Espessura de corte: 3 a 5 mm
e. Incremento: 5 a 7 mm
f. Pitch: 1 a 1.5 g. FOV: Adequar à região de interesse, fechando até o gradil costal
h. Técnica:
i. KV: 120 a 140
ii. mAs: 120 a 240
i. Reconstrução: Partes moles / “standart”
j. Contraste: 2 ml/kg de peso. Injetar pelo MSE
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles (mediastino): 30 a 50 (centro); 350 a 450 (abertura)
2. Parênquima Pulmonar: -350 a –700 (centro); 1100 a 1800
(abertura)
l. Recomendações:
i. Cortar de baixo para cima para evitar artefatos de movimentos
respiratórios e de hiperdensidade do contraste. Fotografar de cima para
baixo
ii. Pacientes dispnéicos: passar faixa torácica para minimizar movimentação
respiratória
iii. No segmento crítico, fazer em uma única aquisição para melhor
aproveitamento do contraste
iv. Evitar multiformatações
11. ABDOME
a. Topograma: Frente
b. Orientação do corte: crânio-caudal
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: diafragma à crista ilíaca ou pólo inferior do rim, caso este
seja mais caudal
d. Espessura de corte: 5 a 7mm
e. Incremento:5 a 7mm
f. Pitch:1 a 2
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: mínimo 120
ii. mAs: mínimo 120 (exceto para multislice).
i. Reconstrução: Partes moles ou “standart”
j. Contraste iodado: FASES de 1 a 4
i. Sem contraste, arterial, portal e de equilíbrio (retardo), quando necessário
ii. Contraste VO: a critério do radiologista. De 500 a 1000 ml, iodado ou
baritado
iii. Contraste EV: á critério do radiologista. 2.0ml/Kg de peso. Utilizar bomba
injetora. Velocidade de injeção: 2 a 5 ml/kg. Contraste não iônico, quando
necessário (ver recomendações CBR)
iv. Contraste endo-retal: a critério do radiologista. De 500 a 1000ml de
iodado, diluído a 3-10%.
k. Documentação:
i. Em filme: até 24 imagens/folha
1. Partes moles: 0 a 70 (centro) e 200 a 400 (abertura)
l. Recomendações:
i. Adequar a espessura do corte ao tamanho da lesão em questão.
ii. Necessárias medidas de densidade de rotina: Fígado e baço sem e com
contraste (fase portal); nódulos/cistos pré e pós-contraste
iii. Após o término do fígado procurar abrir um pouco mais a janela para
melhor visualização do mesentério
iv. No caso de interesse em pesquisa de colédoco-litíase ou angio-tomografia
de vasos abdominais, não administrar contraste por via oral v. Protocolos específicos para tumor pancreático, incidentaloma, litíase
urinária, angio-TC
12. ABDOME TOTAL
a. Topograma: Frente
b. Orientação do corte: crânio-caudal
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Diafragma à sínfise púbica
d. Espessura de corte: 5 a 7 mm
e. Incremento: 5 a 7 mm
f. Pitch: 1 a 2
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: mínimo 120
ii. mAs: mínimo 120 (exceto para multislice)
i. Reconstrução: Partes moles ou “standart”
j. Contraste iodado: FASES de 1 a 4
i. Sem contraste, arterial, portal e de equilíbrio (retardo), quando necessário.
ii. Contraste VO: a critério do radiologista. De 500-1000 ml, iodado ou
baritado
iii. Contraste EV: a critério do radiologista. 2.0ml/Kg de peso. Utilizar bomba
injetora. Velocidade de injeção: 2 a -5 ml/kg. Contraste não iônico, quando
necessário (ver recomendações CBR)
iv. Contraste endo-retal: a critério do radiologista. De 500 a 1000ml de
iodado, diluído a 3-10%.
k. Documentação:
i. Em filme: até 24 imagens/folha
1. Partes moles: 0 a 70 (centro) e 200 a 400 (abertura)
l. Recomendações
i. Adequar a espessura do corte ao tamanho da lesão em questão
ii. Necessárias medidas de densidade de rotina: Fígado e baço sem e com
contraste (fase portal); nódulos/cistos pré e pós-contraste
iii. Após o término do fígado procurar abrir um pouco mais a janela para
melhor visualização do mesentério
iv. No caso de interesse em pesquisa de colédoco-litíase ou angio-tomografia
de vasos abdominais, não administrar contraste por via oral
v. Caso haja história de lesão retal ou colônica injetar com cuidado contraste
por via retal (contraste positivo ou negativo)
vi. Caso haja suspeita de lesão de vísceras ocas, administras contraste
iodado por via oral e/ou retal
vii. Prever protocolos específicos para tumor pancreático, incidentaloma,
litíase urinária, angio-TC
13. PELVE
a. Topograma: Frente
b. Orientação do corte: Crânio-caudal
i. Transversal: Axial puro, sem angulação
c. Início e final dos cortes: Crista ilíaca até a sínfise púbica
d. Espessura de corte: 5 a 8mm
e. Incremento: 5 a 8mm
f. Pitch: 1 a 1.5
g. FOV: Adequar à região de interesse
h. Técnica:
i. KV: mínimo 120
ii. mAs: mínimo 120 (exceto para multislice).
i. Reconstrução: Partes moles ou “standart” j. Contraste iodado: 2.0 ml/Kg de peso. FASES:
i. Pré-contraste (contraste somente por via oral e/ou retal)
ii. Portal: 60 a 70 seg do início da injeção do contraste
iii. Tardia: 5 a 10 minutos da injeção para estudo da bexiga e trajeto ureteral
k. Documentação:
i. Em filme: até 24 imagens/folha
1. Partes moles: 0 a 70 (centro) e 300 a 400 (abertura)
l. Recomendações:
i. Na existência de história de lesão retal ou colônica, injetar com cuidado
contraste por via retal (contraste positivo ou negativo)
ii. No caso de angiotomografia de vasos pélvicos, não administrar contraste
por via oral
14. COLUNA CERVICAL
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: paralelo ao disco intervertebral
c. Início e final dos cortes: pedículo vertebral superior ao pedículo vertebral inferior do
segmento em estudo
d. Espessura de corte: 2 a 3 mm
e. Incremento: 2 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem.
h. Reconstrução: Partes moles ou alta resolução
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 40 (centro) com 140 a 350 (abertura)
2. Osso: 200 a 400 (centro); 1500 a 3000 (abertura).
k. Recomendações:
i. Em casos de trauma, fazer um bloco único e reconstruções multiplanares.
ii. Procurar incluir sempre o topograma com linha de referência para a
identificação do nível de corte
iii. Inclinar o “gantry” desviando dos artefatos metálicos dentários para estudo
de C1 e C2
15. COLUNA TORÁCICA
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: paralelo ao disco intervertebral corte a corte ou em bloco
único na área de interesse paralelo ao disco ou corpo com maior interesse
a ser estudado
c. Início e final dos cortes: pedículo superior ao pedículo inferior
d. Espessura de corte: 2 ou 3 mm
e. Incremento: até 3 mm
f. FOV: Adequar à região de interesse
i. Técnica: KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
g. Reconstrução: Partes moles / “standart” ou alta resolução (para avaliação óssea)
h. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml i. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 40 (centro) com 140 a 350 (abertura)
2. Osso: 300 a 400 (centro); 1500 a 3000 (abertura)
j. Recomendações:
i. Em caso de trauma ou pesquisa de metástase, varrer em bloco
ii. Em casos de trauma, reconstruções multiplanares
16. COLUNA LOMBAR
a. Topograma: lateral
b. Orientação do corte:
i. Transversal: paralelo ao disco intervertebral
c. Início e final dos cortes: pedículo vertebral superior ao pedículo vertebral inferior do
segmento em estudo
d. Espessura de corte: 3 a 5 mm
e. Incremento: até 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: Partes moles / “standart” ou alta resolução (para avaliação óssea)
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 40 (centro) e 140 a 350 (abertura)
2. Osso: 200-400 (centro); 1500-3000 (abertura)
k. Recomendações:
i. Em caso de trauma ou pesquisa de metástase, varrer em bloco.
ii. Em casos de trauma, reconstruções multiplanares
iii. Cortes adicionais com “gantry” invertido para avaliar espondilolise
17. BACIA
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: da espinha ilíaca ântero-superior até o final dos ramos
ísquio-púbicos
d. Espessura de corte: 3 a 5 mm
e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
h. Reconstrução: “Standart” / alta resolução (para avaliação óssea)
i. Adequar à região de interesse, minimizando artefatos.
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300-400 (centro); 1200-2500 (abertura)
l. Recomendações:
i. Procurar não multiformatar ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações (Ex: trauma)
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
18. QUADRIL
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: dois centímetros acima do plano do teto acetabular até o
nível do trocanter menor
d. Espessura de corte: 3 mm
e. Incremento de corte: 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem.
h. Reconstrução: “standart” / Alta resolução
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
k. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções tridimensionais podem ser interessantes em algumas
situações (Ex: trauma)
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
v. Reconstruções coronais são recomendadas e devem ser documentadas
(alta resolução)
19. JOELHO
a. Topograma: Frente ou lateral. Em leve flexão 15o
a 30o
, com pequeno coxim no
cavo poplíteo, usualmente supino, em flexão de 30o
, 45o
e 60o
, quando solicitado
b. Orientação do corte:
i. Transversal: Paralelo ao platô tibial
c. Início e final dos cortes: um centímetro acima do pólo superior da patela até a
tuberosidade anterior da tíbia
d. Espessura de corte: 2 a 3 mm
e. Incremento de corte: 2 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura) 2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações (Ex: trauma)
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
v. Em casos de avaliação patelo-femural, calcular a distância TA-GT no
próprio filme
20. TORNOZELO
a. Topograma: Lateral
i. Coronal: Joelhos fletidos, planta dos pés apoiadas
ii. Axial: Calcanhares no tampo da mesa
b. Orientação do corte:
i. Coronal: Perpendicular ao dômus talar
ii. Transversal: Paralelo a articulação tíbio-talar
c. Início e final dos cortes:
i. Coronal: Da porção mais posterior do calcâneo até o navicular
ii. Transversal: Dois centímetros acima do plano da articulação tíbio-talar até
o final do calcâneo
d. Espessura de corte:
i. Coronal: 2 a 3 mm
ii. Transversal: 2 a 3 mm
e. Incremento de corte:
i. Coronal: até 3 mm
ii. Transversal: até 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
iii. Reconstrução: “standart” / Alta resolução
h. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
i. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
j. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações como trauma
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
21. PÉ
a. Topograma: Perfil
i.Coronal: Joelhos fletidos, planta dos pés apoiadas.
ii.Axial: Calcanhares no tampo da mesa
b. Orientação do corte:
i. Coronal:Perpendicular ao eixo antero-posterior das falanges (antepé) ou
dos metatarsianos (mediopé)
ii. Transversal: Paralelo ao eixo antero-posterior falangeano ou matatarsiano c. Início e final dos cortes:
i. Coronal: Visando falanges ou matatarsianos
ii. Transversal: das faces plantar à dorsal
d. Espessura de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
e. Incremento de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações como trauma
iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
22. OMBRO
a. Topograma: Frente com o paciente fazendo rotação externa e abdução do ombro
contra-lateral para evitar artefatos
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: da articulação acrômio-clavicular até dois centímetros
abaixo do plano da borda inferior da glenóide
d. Espessura de corte: 3 a 5 mm
e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
iii. Reconstrução: “standart” / Alta resolução
h. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
i. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
j. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares ou tridimensionais podem ser interessantes
em algumas situações como trauma iii. Se realizar aquisição helicoidal para reconstrução tridimensional, fazer
incremento igual a 50% da espessura de corte
iv. Em geral, a documentação somente com janela óssea é suficiente
v. Recomendam-se reconstruções sagitais e coronais e documentação
coronal com janelas para osso
23. COTOVELO
a. Topograma: Frente e decúbito ventral
b. Orientação do corte:
i. Coronal: coronal puro com flexão de 90 graus do cotovelo, acima da
cabeça
ii. Transversal: axial puro, sem angulação (braço estendido)
c. Início e final dos cortes:
i. Coronal: 3 cm acima dos epicôndilos até o final
ii. Transversal: 3 cm acima dos epicôndilos até o nível da tuberosidade
proximal do rádio
d. Espessura de corte:
i. Coronal: 2 a 3 mm
ii. Transversal: 2 a 3 mm
e. Incremento de corte:
i. Coronal: 2 a 3 mm
ii. Transversal: 2 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
iii. Reconstrução: “standart” / Alta resolução
i. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
j. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
k. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções multiplanares a partir do plano axial com aquisição
helicoidal por vezes são mais elucidativas que o corte coronal puro que é
difícil de posicionar e até de entender
iii. Recomenda-se documentar em filme com janela óssea as reconstruções
sagitais e coronais a partir do plano axial
iv. Reconstruções tridimensionais podem ser úteis
24. PUNHO
a. Topograma: Frente e decúbito ventral
i. Coronal: cotovelo fletido a 90o
, lateral do 5o
dedo apoiada sobre o tampo.
ii. Transversal: mãos espalmadas sobre o tampo da mesa
iii. Sagital: cotovelo fletido a 90° e mão espalhada sobre o tampo
b. Orientação do corte:
i. Coronal: Coronal puro, perpendicular a articulação radiocárpica
ii. Transversal: axial puro, paralelo a articulação radiocárpica
iii. Sagital: perpendicular à articulação radiocárpica
c. Início e final dos cortes:
i. Coronal e Sagital: Envolver os ossos do carpo e as porções distais do
rádio e da ulna ii. Transversal: Dois centímetros acima da interlinha articular radiocárpica até
as articulações carpometacarpianas
d. Espessura de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
e. Incremento de corte:
i. Coronal: 1 a 3 mm
ii. Transversal: 1 a 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart”
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Em geral a documentação somente com a janela óssea é suficiente
iii. Reconstruções tridimensionais podem ser úteis
25. ARTICULAÇÕES ESTERNO-CLAVICULAR E COSTO-ESTERNAL
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Do manúbrio esternal até o apêndice xifóide
d. Espessura de corte: 2 a 5 mm
e. Incremento de corte: 2 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura).
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções complementares coronal e sagital são úteis recomendáveis
26. ESTERNO
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Do manúbrio esternal até o apêndice xifóide
d. Espessura de corte: 3 a 5 mm e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções complementares coronal e sagital são recomendáveis
27. ARCO COSTAL
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: Fúrcula esternal até o último arco costal
d. Espessura de corte: 5 mm
e. Incremento de corte: 3 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica:
i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções tridimensionais podem ser interessantes
iii. Reconstruções multiplanares (sagital oblíqua e coronal) são muito úteis
iv. Procurar fazer os cortes em uma única apnéia
v. Procurar estudar apenas a região de interesse, com cortes mais finos
28. COXA/PERNA/BRAÇO/ANTEBRAÇO
a. Topograma: Frente
b. Orientação do corte:
i. Transversal: axial puro, sem angulação
c. Início e final dos cortes: envolvendo a área de interesse, em geral 2 a 3
centímetros para cima e para baixo da lesão.
d. Espessura de corte: 3 a 5 mm
e. Incremento de corte: 3 a 5 mm
f. FOV: Adequar à região de interesse
g. Técnica:
h. Técnica: i. KV: “standart” ou Alto (indivíduos maiores)
ii. mAs: Mais baixo possível necessário para a requerida qualidade de
imagem
i. Reconstrução: “standart” / Alta resolução
j. Contraste iodado: a critério do radiologista. Dose: 2 ml/kg ou em adultos acima de
70 kg: 100 ml.
k. Documentação:
i. Em filme: até 20 imagens/folha
1. Partes moles: 30 a 70 (centro) e 300 a 400 (abertura)
2. Ósseas: 300 a 400 (centro); 1200 a 1500 (abertura)
l. Recomendações:
i. Procurar não multiformatar
ii. Reconstruções complementares coronal e sagital são úteis
Fonte; Cortesia do Tr. Elizeu Mendes
O princípio ALARA
O princípio ALARA
Um princípio de proteção chamado ALARA vai mais além na proteção do trabalhador que o nível da DE. Esse princípio postula que a exposição ocupacional deve ser mantida “As Low As Reasonably Achievable”(no nível mais baixo que puder ser conseguido).
Esse é um princípio importante que todo técnico radiologista deve estar atento.
A seguir um resumo de quatro formas importantes pelas quais isso pode ser alcançado:
1- Sempre usar o dosímetro ou outro dispositivo de monitoração. Apesar do distintivo não diminuir a exposição do trabalhador, os registros precisos a longo prazo são importantes para a determinação de práticas de proteção.
2- Dispositivos de imobilização ou bandas de retenção devem ser usados sempre que possível, e apenas como último recurso alguém deve permanecer na sala para conter o paciente – nunca deve ser o pessoal da radiologia. Se a contenção do paciente for necessária, ele deve ser feita por uma outra pessoa que não seja um profissional ocupacionalmente exposto. Essa pessoa nunca deve permanecer no feixe primário e sempre deve usar um avental e luvas de proteção.
3- A prática do uso de colimador restrito, filtração do feixe primário, técnicas de kVp ideais, telas e filme de alta velocidade e exames pouco repetidos. A exposição do técnico radiologista é devida basicamente à radiação dispersada do paciente e de outras fontes. Além disso, a redução da exposição do paciente resulta consequentemente na redução da exposição do técnico radiologista.
4- Os técnicos radiologistas devem seguir as três regras cardinais de proteção contra a radiação, o tempo, à distancia e o princípio da proteção, devendo minimizar o tempo de exposição, permanecer o mais distante possível da fonte e usar um escudo de chumbo quando exposto.
Fonte:http://dicasderadiologia.com.br
Um princípio de proteção chamado ALARA vai mais além na proteção do trabalhador que o nível da DE. Esse princípio postula que a exposição ocupacional deve ser mantida “As Low As Reasonably Achievable”(no nível mais baixo que puder ser conseguido).
Esse é um princípio importante que todo técnico radiologista deve estar atento.
A seguir um resumo de quatro formas importantes pelas quais isso pode ser alcançado:
1- Sempre usar o dosímetro ou outro dispositivo de monitoração. Apesar do distintivo não diminuir a exposição do trabalhador, os registros precisos a longo prazo são importantes para a determinação de práticas de proteção.
2- Dispositivos de imobilização ou bandas de retenção devem ser usados sempre que possível, e apenas como último recurso alguém deve permanecer na sala para conter o paciente – nunca deve ser o pessoal da radiologia. Se a contenção do paciente for necessária, ele deve ser feita por uma outra pessoa que não seja um profissional ocupacionalmente exposto. Essa pessoa nunca deve permanecer no feixe primário e sempre deve usar um avental e luvas de proteção.
3- A prática do uso de colimador restrito, filtração do feixe primário, técnicas de kVp ideais, telas e filme de alta velocidade e exames pouco repetidos. A exposição do técnico radiologista é devida basicamente à radiação dispersada do paciente e de outras fontes. Além disso, a redução da exposição do paciente resulta consequentemente na redução da exposição do técnico radiologista.
4- Os técnicos radiologistas devem seguir as três regras cardinais de proteção contra a radiação, o tempo, à distancia e o princípio da proteção, devendo minimizar o tempo de exposição, permanecer o mais distante possível da fonte e usar um escudo de chumbo quando exposto.
Fonte:http://dicasderadiologia.com.br
Revelação convencional manual e automática
Revelação convencional manual e automática
INTRODUÇÃO
O objetivo deste trabalho é apresentar a forma correta para a revelação de filmes radiográficos, como uma solução que contribua para o diagnóstico por imagens, e que atenda à necessidade desta de conhecer o método e a importância de seguir as instruções corretas para revelação de filmes para um melhor resultado. Para alcançar este objetivo, será demonstrada, de uma maneira simplificada. O texto está estruturado da seguinte forma:
1 REVELAÇÃO CONVENCIONAL MANUAL E AUTOMÁTICA:
1- PRINCÍPIO DE REVELAÇÃO
2- SOLUÇÕES DE REVELAÇÃO
3- FIXADOR
4- PREPARO DAS SOLUÇÕES
5- FATORES QUE AFETAM O GRAU DE REVELAÇÃO
6- MÉTODOS PARA REVELAÇÃO MANUAL
7- REVELAÇÃO AUTOMÁTICA
8- REVELAÇÃO DIGITAL
2 REVELAÇÃO CONVENCIONAL
1 – PRINCÍPIO DE REVELAÇÃO
A revelação produz um registro visível e duradouro da Imagem Latente criado pelos Raios-X ou pela Luz Fluorescentes. E a reação que transforma a imagem reduzindo quimicamente os haletos de prata afetado pela luz, em prata metálica. Estes haletos estão na emulsão do filme. Para que tenhamos a imagem visível devemos revela-la e isso pode ser feito em processos manuais ou automáticos. Existem muitos produtos para revelação que podem reduzir os haletos de prata metálica, no entanto, só podem ser denominados agentes reveladores ou agentes redutores capazes de transformar os halogenetos afetados pela luz em prata mais rapidamente do que não exposto.
Todo o processo de revelação é controlado por:
v Tempo de imersão dos filmes nos químicos;
v Temperatura;
v Força e preparo dos químicos entre outros
2 – SOLUÇÕES DE REVELAÇÃO
A revelação automática ou manual consiste em quatro operações:
2.1 – Reveladores
O revelador é uma solução química que transforma a Imagem Latente no filme em uma imagem visível composta de diminutos de massas de prata metálica. O revelador acelera o processo de oxidação metálica proveniente da mudança química devido à incidência de fótons. Provocam o enegrecimento proporcional do filme relativo as regiões expostas. Dentre muitas funções do revelador, ele amolece a emulsão (Gelatina) para proporcionar a adequada penetração dos químicos, ou seja, a oxidação da prata metálica à “revelação do filme”. Os agentes reveladores mais comuns empregados com essa finalidade são o Metol, a Hidroquinona e a Phenidone, embora tenham essa característica, também atuam sobre os grãos não expostos (Indicado pela formação do Véu) convêm acrescentar que os agentes reveladores se utilizados de forma isolada, demoram varias horas para dar uma sensibilidade aproveitável, oxidam rapidamente por ação do ar e produzem um Véu desnecessariamente acentuado, portanto, é necessário e de fundamental importância acrescentarmos outros ingredientes conhecidos como:
Solventes
Agentes Reveladores
Aceleradores
Preservativos
Retardadores
Endurecedores
2.1.1- Solventes
O Solvente básico em um revelador é a água que dissolve e ioniza as substâncias químicas do revelador. A água também faz com que a gelatina da emulsão do filme se dilate de maneira que os agentes de revelação dissolvidos possam se inflamar pra atingir os cristais de haleto de prata. Às vezes quando o revelador encontra-se concentrado é necessário um segundo solvente pra se manter todas as substâncias químicas na solução.
2.1.2- Agentes Reveladores
O agente revelador é um composto químico tal como a Hidroquinona ou a Phenidone capaz de converter os grãos expostos de haleto de prata em prata metálica. E ao mesmo tempo não produz efeito perceptível nos grãos na emulsão.
2.1.3- Aceleradores
Os aceleradores são ingredientes que intensificam a atividade do agente revelador reduzindo o tempo de revelação para minutos, por isso, designa-se alcale contido nesta solução que é indicado por valores de Ph, que quanto mais elevado estiver nesta solução a alcalinidade também será elevada. Mas com esta elevada alcalinidade, favorece a oxidação do agente revelador na solução e faz com que reduza a vida útil dos reveladores, por esse motivo é preferível conservar os agentes reveladores e a solução alcalina (acelerador) na forma de soluções separadas.
2.1.4- Preservativos
O agente conservador antioxidante, freqüentemente o Sulfato de Sódio ou de Potássio, retarda a oxidação da solução do revelador alcalino, tende a manter a proporção de revelação e ajuda a evitar manchas na camada de emulsão da película.
2.1.5- Retardadores
Freqüentemente o Brometo de Potássio ou o Iodeto de Potássio são utilizados como retardadores ou antivéu. Os Íons de Brometo protegem os grãos não expostos contra a ação, afim, de diminuir ao máximo o crescimento do Véu. Algumas vezes, outras substâncias químicas são adicionadas para suplementar a ação dos Íons de Bromo e de Iodo.
2.1.6- Endurecedores
Um agente endurecedor é muitas vezes usado em reveladores automáticos. Estes agentes endurecem a película durante a revelação na solução de revelador alcalino a alta temperatura de forma a evitar a dilatação excessiva da gelatina e a danificação da película conforme esta passa através dos rolos da processadora.
2.1.7- Reforços para revelador
São soluções que restauram o revelador a aproximadamente sua força original. O reforçador compensa a diminuição da atividade química do revelador original após o uso, e contém alta alcalinidade para contra balancear com a redução alcalina da solução de trabalho.
2.1.8- Banho de enxagüador
Após o filme ter sido revelado ele retém uma considerável quantia de revelador na gelatina, que ao ser transferido ao fixador neutraliza alguns dos ácidos no fixador. Com isso a solução será prejudicada e produzirá mancha nas radiografias. Na revelação é importante que o filme seja enxaguado antes de ser imerso no fixador com o objetivo de reduzir esta transferência do revelador.
2.1.9- Banho interruptor
O banho interruptor é uma solução de ácido acético e água. Uma fórmula padrão para o banho interruptor adequado para o uso com um revelador energético, tal qual o uso para o filme de Raios-X é uma mistura nas proporções de 128 ml de ácido acético (28%) para 1 Litro de água (No preparo sempre será necessário colocar o ácido na água e não a água no ácido).
3 – FIXADOR
O fixador interrompe o processo de revelação e retira todos os haletos de prata que não foram expostos à radiação. Dentre outras funções do fixador ele volta a endurecer a emulsão. Para se completar a revelação é necessário eliminar os cristais não revelados do filme revelado antes da lavagem, desta forma o filme não ira descolorir ou escurecer com o tempo ou pela exposição da luz. Além disso, as coberturas de gelatinas devem ser endurecida de maneira que o filme resista a arranhões e possa ser secado com ar quente. Estes processos são conhecidos como Fixação. A fixação é importante para manter a qualidade de uma radiografia. Os ingredientes básicos para um banho de fixação são:
A- Solvente
B- Agentes clarificantes ou de fixação
C- Preservativos
D- Endurecedores
E- Acidificantes
F- Amortecedores
3.1- Solvente
O solvente à base de água dissolve os outros ingredientes, difunde-se na emulsão carregando consigo o agente clareador, e dissolve os compostos de Tiossulfato de prata, desta forma ajudando a elimina-los do filme.
3.2- Agente clarificante ou fixador
Agente clarificante ou fixador dissolve e remove a emulsão dos haletos de prata não revelados. Esta ação modifica as áreas não expostas de filme de uma aparência leitosa para uma aparência clara ou transparente, deixando a imagem negra de prata produzida pelo revelador. Os mais usados são os Tiossulfato de Sódio e o Tiossulfato de Amônia. Estes agentes são também conhecidos como Hipo. Se um filme não for adequadamente clareado, os cristais não expostos se tornarão escuros a serem expostos a luz e obscureceram a imagem.
3.3- Conservador
Comumente usa-se o Sulfato fato de Sódio como agente conservador para evitar a decomposição do agente clarificante ou fixador.
3.4- Endurecedor
É comumente um sal de Alumínio que evita que a gelatina da emulsão se dilate excessivamente ou se torne macia na lavagem à base de água, ou quando sendo seca com ar quente. Também diminui o tempo de secagem.
3.5- Acidificante
O Ácido Acético ou outros compostos de ácido são usados para acelerar a ação de outras substâncias químicas e para neutralizar todo o revelador alcalino que possa ser trazido pelo filme.
3.6- Amortecedores
Existem diversos tipos de compostos chamados de amortecedores que podem ser adicionados a solução para manter a desejada acidez ou alcalinidade, desta forma ajudando a reação a obter melhores resultados. Eles são colocados no banho fixador para estabilizar a acidez contra a adição de reveladores alcalinos que foram trazidos pelo filme. Sem os amortecedores, o alcalino trazido pelo filme neutralizaria o ácido no fixador, interferindo com a atividade do fixador e encurtando a vida da solução. Alguns amortecedores também ajudam a reduzir a deposição de resina no banho de fixador.
3.7- Lavagem
Se a radiografia não for lavada por um temo prolongado, com a devida agitação, em um adequado volume de água, a imagem irá eventualmente se descolorir e desbotar. Os filmes devem ser lavados em água corrente que circula de maneira que ambas as superfícies do filme recebam água fresca continuadamente, removendo os agentes fixadores.
4– PREPARO DAS SOLUÇÕES
É uma das etapas mais importantes na revelação, é o correto preparo das soluções de acordo com as instruções do fabricante dos produtos que garante a sua qualidade. Para obter os melhores resultados devem-se proceder rigorosamente ao que a bula do fabricante recomenda e utilizar sempre todos os produtos da mesma marca.
4.1- Precauções gerais quando do preparo dos químicos:
v Lavar completamente os tanques, tampos e os reservatórios da processadora.
v Não espirrar uma solução na outra, principalmente fixador no revelador, pois pode contaminar os químicos.
v Usar sempre o protetor contra respingos, que acompanha cada equipamento.
v Usar recipientes para a mistura e armazenamento, feitos de materiais não corrosivos.
v Não usar outros tipos de recipientes que tenham sido soldados.
v Manter os tanques sempre fechados, evitando sujeiras, evaporação dos químicos e uma rápida oxidação, esta proporcionada pelo contato com o ar.
v Use sempre espátulas ou mergulhadores separados para agitar as soluções quando da diluição dos químicos.
v Tomem cuidados ao usar termômetros de mercúrio para aferir a temperatura das soluções, porque este se quebrar o mercúrio representa perigo por causa da toxidade e pode produzir um alto nível de véu no filme.
v Por último, ajuste a temperatura da água na qual serão dissolvidas as substâncias químicas de acordo com a recomendação na bula do produto.
4.2- Substâncias químicas líquidas
Substâncias líquidas em água, devemos tomar duas precauções:
v A temperatura da água deve estar dentro do limite recomendado, e os ingredientes devem ser adicionados de forma correta.
v Misturar bem, na revelação manual, adicionar o reforçador antes de usar a solução.
4.3- Substâncias químicas em pó
O preparo deve ser realizado em um outro local para evitar contaminação de materiais sensibilizados pelo pó durante a mistura. Ao preparar coloque as substâncias químicas em pó primeiro na água do tanque e adicione a substância química devagar mexendo sem parar para evitar aglutinação ou formação de fragmentos. Coloque sempre devagar e cuidadosamente para evitar a poeira química. Grandes quantidades não devem ser misturadas a mão e sim com misturadoras elétricas.
5 – FATORES QUE AFETAM O GRAU DE REVELAÇÃO
Existem fatores de processamento que afetam diretamente a revelação.
São eles:
Tempo
Temperatura
Agitação
Interrupção do processo de revelação
5.1- Tempo
É recomendado pelo fabricante que se siga religiosamente tempo de preparo da mistura e de imersão do filme. Para que os químicos fiquem prontos adequadamente deve ter um tempo de preparo e de mistura para que não haja nenhum tio de aglutinação nos filmes ou manchas. O temo da imersão a solução diluída produzirá contraste máximo, por esse deve-se controlar cuidadosamente o tempo de imersão.
5.2- Temperatura
Quanto mais baixa mais lentamente atuarão as substâncias reveladoras, se superior a 28ºC em processamento manual ou 37ºC em processamento automático amolecem acentuadamente a gelatina, fazendo com que a emulsão possa se deteriorar com facilidade. Os agentes de revelações automáticas, contém agentes endurecedores de gelatinas na película. No processo manual a temperatura varia entre 13ºC à 27ºC.
5.3 – Agitação
A gelatina é algo semelhante a uma esponja que se embebe do agente revelador, se o filme não for agitado os agentes reveladores se esgotam rapidamente. A agitação é fundamental, pois o Brometo que se origina como subproduto é um retardador de revelação. Deve-se procurar uma agitação uniforme durante toda a operação, sendo contínua, pode se reduzir o tempo de revelação em aproximadamente 20%, na processadora automática é produzida a ação rotatória dos roletes dos transportes, por bombas de recirculação e pela passagem mecânica da película através do revelador.
5.4- Interrupção do processo de revelação
Podemos utilizar dois métodos para interrupção:
1- Utilização de uma solução de Paragem, na qual seria imersa a película revelada.
2- Proceder uma operação de lavagem uniforme, pois se houver permanência de agentes reveladores ativos na emulsão e se for imersa no fixador, poderá transformar a prata que se formou em uma espuma de prata coloidial ou véu dicróico.
6- MÉTODOS PARA A REVELAÇÃO MANUAL
6.1- Tempo e Temperatura
A revelação para filmes de Raios-X são mais eficientes quando usadas dentro de um limite de temperatura (temperatura ideal 21ºC). Em temperaturas abaixo da recomendada, algumas das substâncias químicas claramente atrasam sua atividade e podem causar uma revelação insuficiente e uma fixação inadequada. Temperaturas acima da recomendada a atividade é muito alta para o controle da revelação manual. A temperatura de revelação prescrita pelo fabricante é geralmente recomendada por várias razões.
Primeiro: se obtêm o bom desempenho sensitométrico do filme, isto é, o contraste e a velocidade do filme são satisfatórios e o véu é mantido a um nível aceitável.
Segundo: a revelação se processa em tempo conveniente.
Terceiro: com dispositivos modernos de preparar soluções, a temperatura é geralmente mantida.
Manter as soluções na temperatura recomendada fará com que o usuário possa obter as melhores características sensitométricas e também terá a vantagem de um tempo padrão de revelação, fixação e lavagem. A revelação por tempo e temperatura é mais preferível do que a revelação por simples observação a qual na realidade requer mais atenção, habilidades e critérios. Quando os tempos e as temperaturas são cuidadosamente correlacionados, conforme recomendado pelo fabricante, qualquer falta de densidade na radiografia pode ser atribuída a subexposição demasiada em vez da revelação excessiva. Este fato é importante ao se determinar os ajustes na exposição.
6.2- Reforço para revelação manual
A atividade de um revelador não reforçado diminui gradualmente devido à exaustão. Mesmo quando o revelador não esta sendo usado, a atividade pode diminuir vagarosamente por causa da oxidação do agente revelador pelo ar. Esta exaustão, se não for contra-balanceada, gradualmente resultará em revelação deficiente e afetará o contraste e a velocidade de modo adverso. A melhor forma de se compensar estas perdas é o uso do sistema onde a atividade e os volumes da solução são mantidos através de um reforço químico adequado. O sistema de reforço é eficaz e simples só é preciso adicionar uma solução ao revelador original pra compensar a perda da atividade e assim permitir um tempo constante de revelação. O reforço desempenha a dupla função de manter o nível liquido no tanque e de manter a atividade da solução. Co este método, os filmes devem ser removidos rapidamente do revelador sem permitir que o excesso de solução escorra de volta para o tanque. Em todos os casos a solução deve ser jogada fora ao final de três meses, por causa da oxidação pelo ar, e o acumulo de gelatina, sedimentos e impurezas do mecanismo que acabam infiltrando na solução.
6.3- Procedimentos
No que diz respeito aos procedimentos seguidos na revelação manual, certifique-se de consultar as recomendações do fabricante, uma vez que elas podem variar de produto a outro. Primeiramente, usando diferentes espátulas, misture bem as soluções pra igualar a temperatura e a atividade química em todos os tanques. Em seguida, determine as temperaturas das soluções. Logo após, baseando-se no tempo e na temperatura da solução do revelador, ajuste o cronômetro para intervalos adequados. Mergulhe imediatamente o filme no revelador e golpeie levemente a colgadura contra a parede do tanque para remover as bolhas de ar da superfície do filme. Alguns filmes não devem ser removidos durante a agitação. É aconselhável escorrer o filme no espaço entre os tanques ao invés de colocar o filme não escorrido diretamente no próximo tanque, desta forma prolongando a vida das soluções.
6.4– Enxágüe
Após o filme ter sido revelado, deve ser mergulhado em um banho enxaguador de água corrente límpida ou ainda em uma solução de banho interruptor. O tempo mínimo para o enxágüe ou banho interruptor é de aproximadamente 30 segundos. As temperaturas de todas as soluções devem ser mantidas próximas da emulsão. Após o enxágüe, o filme deve ser novamente escorrido de maneira que a menor quantidade possível de liquido seja transferida para o fixador.
6.5– Lavagem
Os filmes devem ser devidamente lavados para se remover as substâncias químicas da emulsão. Para evitar uma eventual descoloração e desbotamento da imagem. São necessários, uma boa quantidade de água corrente e límpida, a qual deve fluir de tal forma que ambas as superfície de cada filme receberam água fresca continuamente. O tempo requerido pra uma adequada lavagem, depende da temperatura da água, da sua qualidade, do ritmo do fluxo e turbulência da água, do tipo de filme e de certa forma do tipo do fixador. Deve-se seguir as recomendações do fabricante quanto ao tempo de lavagem, que é freqüentemente entre 5 a 30 minutos. Os filmes de “exposição direta” requerem um maior tempo de lavagem, por que sua emulsão tende a ser mais pesada. A lavagem deve ser cronometrada a partir do mergulho do ultimo filme na água, porque os filmes lavados ou parcialmente lavados não só absorverão as substâncias químicas do fixador das águas contaminadas como também liberarão estas substâncias na água renovada. Assim, conforme mais filmes são adicionados ao tanque, os filmes podem ser movidos progressivamente na direção contra a corrente para perto da entrada de água de maneira que os filmes prontos sejam lavados na água mais límpida e recente. A lavagem será mais eficaz se for feita através de um sistema de cascata no qual a água flui através de dois ou mais tanques pequenos em vez de um tanque grande. Deve-se deixar o filme descansando por dois a três segundos após ser retirado da água.
6.6– Agente umedecedor
Com o objetivo de evitar marcas de água e secagem na radiografia e de acelerar a secagem, enxágüe por cerca de 30 segundos em um agente umedecedor após ter sido retirado da água da lavagem. O agente reduz a tensão da superfície da água no filme evitando a formação de gotículas de água, que deixam marcas quando secas.
6.7- Secagem
É a etapa mais simples da revelação, e também bastante importante. A secagem indevidamente realizada pode resultar em marcas de água ou deteorização da gelatina devido à excessiva temperatura. As temperaturas de secagens devem ser rigorosamente seguidas pelas recomendações do fabricante. Tem a função de trazer ao estado normal a emulsão de modo uniforme, limpo e dentro de um intervalo de tempo razoável, nesta fase podem acontecer defeitos, como deposição de pó ou fios na emulsão, presença de pequenas gotas d’água causando manchas e falta de espaçamento entre as películas grudando umas nas outras. Para evitarmos estes defeitos, após a lavagem devemos imergir o filem em uma solução que contenha agente umedecedor, diminuindo a tensão superficial, reduzindo o risco de que a água seque de forma desigual. Os secadores consistem em uma cabine na qual a umidade é retirada do ar através de substâncias químicas e o ar dês-umedecedor é re-circulado sobre o filme. Assim que estiverem secos, os filmes devem ser retirados do secador para evitar que se torne quebradiço e deve-se cortar as pontas para retirar as marcas dos grampos. As radiografias podem ser penduradas para secar em bastidores em uma área livre. Independente dos métodos usados para a secagem, os filmes devem estar bem separados uns dos outros, pois se entrarem em contato durante a secagem, eles podem apresentar marcas de secagem ou podem grudar-se uns aos outros.
7– REVELAÇÃO AUTOMÁTICA
A demanda por radiografias fez com que os radiologistas e os departamentos de radiologia fossem desafiados a se tornarem cada vez mais eficientes no uso de instalações disponíveis para produzir radiografias ideais. A revelação automática de filme de Raios-X tem se tornado um grande fator no manuseio com sucesso, deste crescente volume de trabalho. A automatização da revelação é possível graças à combinação de três elementos: Processadoras; Substâncias químicas especiais; Filmes compatíveis. Trabalhando em conjunto, estes elementos oferecem um meio rápido de produzir radiografias adequadamente reveladas.
7.1– Interação dos componentes
A essência da revelação automática é a interação controlada do filme, substâncias químicas e processadoras. Para revelar, fixar, lavar e secar uma radiografia no curto tempo disponível no processo automático, requer vários fatores, entre eles substâncias químicas especialmente formuladas e rígido controle das temperaturas da solução, agitação e reforço. As características do filme devem naturalmente ser compatíveis com as condições de revelação com o diminuído tempo de revelação e com o sistema de transporte mecânico.
7.2– Processadoras automáticas
O processamento de maneira geral é idêntico, com variações nos tempos seco a seco, de acordo com o tempo há variações de fluxo e temperaturas, é composta de três tanques e um secador, motor condutor, conjuntos de racks, termostatos de controle de temperatura de circulação, de fluxo, de tempo de processamento, etc. A instalação é feita com o corpo no lado de dentro da Câmara Escura (CE) executando algumas “corpo fora da Câmara Escura”. Na parte de dentro da câmara escura, esta localizada a gaveta onde são colocados os filmes para os processamentos, em seguida os filmes são impulsionados pelos roletes dos racks, que são movimentados por um motor central, e são colocados nos tanques que se movimentam em tempos controlados puxando os filmes de seco a seco, revelando, fixando, lavando e secando, o que demora em média de 45, 90, 150 a 180 segundos.
7.3– Manutenção das processadoras
Alguns dos procedimentos padrões de manutenção para a adequada operação da processadora, são os seguintes:
v Freqüente verificação dos níveis de solução, proporção de reforço, temperaturas fornecimento de água e recirculação da solução.
v Limpeza dos tanques, dos bastidores de revelação, passadores, filtros e tubos de ar do secador. Os depósitos químicos devem ser removidos dos rolos.
v As soluções de limpezas dos sistemas devem ser utilizadas de acordo com as instruções do fabricante, se houver propagação biológica ela deve ser removida de acordo com as recomendações.
v Deve-se utilizar bandejas de escorrimento e protetores contra respingos ao se remover ou instalar os bastidores.
v Trocar os filtros nos sistemas de circulação e nos condutores de água.
v Ao iniciar o trabalho do ai, sugere-se colocar algumas folhas de filme de limpeza na processadora. Este procedimento ajuda a remover os precipitados, sujeiras e outras substâncias que podem ter sido depositadas nos rolos. Existem filmes de limpezas para os rolos de transporte fabricados com esta finalidade.
7.4- Sistemas dos processos automáticos
As processadoras automáticas incorporam vários sistemas, os quais transportam, revelam e secam o filme, alem de reforçar e recircular as soluções de revelação.
7.4.1- Sistemas de transportes
v Tem a função de transportar o filme através das soluções do revelador e do fixador e pelas seções de lavagem e secagem.
v Mantém o filme em cada etapa do ciclo de revelação durante o exato tempo requerido.
v E também, produz uma radiografia pronta pra ser analisada.
O filme é transportado por um sistema de rolos que funcionam por um motor de velocidade constante.
O sistema, ainda desempenha duas outras funções importantes para a rápida produção de radiografias de alta qualidade.
Em primeiro lugar, os rolos produzem agitação vigorosa e uniforme das soluções na superfície dos filmes, o que contribui pra a uniformidade da revelação.
Em segundo lugar, a ação espremedora dos últimos rolos remove a maioria das soluções do filme, reduzindo as substâncias, prolongando a vida do fixador e aumentando a eficiência da lavagem.
7.4.2 – Sistema de água
O sistema de água na maioria dos reveladores tem duas funções: lavar o filme e ajudar a estabilizar a temperatura das soluções de revelação. A água temperada (fria e quente) passa por um regulador de fluxo que mantém um fluxo de água adequado e constante. Dependendo da processadora parte ou toda a água é usada para ajudar a controlar a temperatura do revelador. Em outras ajuda a regular também a temperatura do fixador. O controle adequado da temperatura do revelador e lavagem do filme é feito com água de diversas temperaturas.
7.4.3 – Sistema de recirculação
A recirculação das soluções do fixador e do revelador, desempenham as funções de misturar uniformemente as soluções de revelação e reforço, ajudando a manter a temperatura adequada e a atividade química, e também mantém as soluções misturadas e agitadas em constante contato com o filme. A recirculação da solução do fixador é semelhante a do revelador, com a diferença de que a temperatura do fixador pode ser controlada pela temperatura do revelador ao invés de um ter um regulador separado.
7.4.4 – Sistemas de reforços
Sem o reforço a atividade química das soluções de revelação diminuiria com o seu uso. O reforço exato é essencial para a revelação adequada do filme para prolongar a vida das soluções de revelação. Além do mais em uma processadora automática, se as soluções não forem devidamente reforçadas, o filme pode não secar e nem ser transportado corretamente. O reforço é misturado nas soluções da processadora através de bombas de recirculação. As quantidades de reforço devem ser ajustadas e verificadas periodicamente. O reforço excessivo do revelador pode resultar em baixo contraste e menor densidade máxima, o reforço insuficiente resulta em ganho de velocidade e contraste, mas o bastante escasso resulta na perda dos dois.
7.4.5 – Sistema de secagem
A rápida secagem da radiografia revelada depende do adequado condicionamento do filme nas soluções de revelação, da remoção eficiente da umidade da superfície pelos rolos espremedores e do bom fornecimento de ar morno, que atinge ambas as superfícies da radiografia. O ar quente é fornecido para a seção do secador através de um compressor. A maioria do ar morno é re-circulados, o resto é ventilado para evitar a acumulação excessiva de umidade no secador e ar fresco é aspirado para dentro do sistema em substituição ao ar ventilado. Estes são os principais sistemas da revelação automática. É o meio pelo qual se efetua o meticuloso controle de revelação dia após dia. Entretanto, estes sistemas não podem por si só produzir radiografias de qualidade, prontas para serem analisadas.
7.4.6 – Química de revelação automática
A revelação automática não é simplesmente a mecanização da revelação manual, mas sim processo que depende da revelação entre a mecânica, as substâncias químicas e o filme. Para responder as necessidades e condições especificas da revelação automática foram desenvolvidas substâncias químicas especiais.
7.4.7 – Substâncias químicas da revelação automática
a revelação automática impõe requisitos bem diferentes nas substâncias químicas. Revelar e fixar as imagens, as substâncias químicas de revelação devem evitar a excessiva dilatação, resvalamento ou pegajosidade da emulsão e devem permitir que o filme seja lavado e secado rapidamente. Em processadoras automáticas, se um filme se tornar escorregadio, pode atrasar-se no sistema de transporte de maneiras que os filmes que o seguem o alcancem e sobreponham-se a ele; ou pode tornar-se tão pegajoso que fica grudando e enrolado em um dos rolos. Se a emulsão se torna macia ela pode ser danificada pelos rolos. A melhor maneira de se controlar as variações das propriedades físicas do filme é através de substâncias químicas especiais. Para simplificar e para melhor beneficio possível de um departamento de radiologia a revelação deve ser rápida.
7.4.8 – Alimentação do filme – Processadoras automáticas
As folhas de filmes devem ser colocadas na processadora automática de acordo com o diagrama fornecido pelo fabricante do equipamento. Filmes de tamanhos menores do que o recomendado, podem ser colocados na processadora somente após terem sido afixados com fita adesiva. Esta fita deve ser imune as soluções e temperaturas da processadora e seu lado adesivo não deve ser exposto. Uma leve pressão no rolo, assim que este é colocado na processadora, mantém o filme corretamente alimentado. Este procedimento impede qualquer agrupamento no sistema de rolos, que possa ocorrer se o filem se desviar. Para evitar arranhões ou quaisquer outros tipos de danos, devido ao manuseio, enrole o filem em carretel assim que ele surge da secção de secagem do revelador. As vezes surgem alguns problemas devido as aplicações deliberadas pelos usuários de condições de revelação diferente das recomendadas pelos fabricantes. Por exemplo é possível aumentar a velocidade e o contraste de um filme através de sua revelação a uma temperatura mais elevada do que a recomendada pelo fabricante, ou é possível aumentar a latitude de um filme através de uma revelação em soluções que não foram recomendadas. As recomendações dos fabricantes são meio-termos feitos para oferecer margens de tolerâncias para variedades de possibilidades. É importante lembrar que as mudanças nas condições de revelação, poderão trazer grandes efeitos na imagem radiológica e que o controle cuidadoso das condições de revelação é essencial para se obter qualidade radiográfica constante.
7.4.9 – Controle de qualidade
O uso de um programa de controle de qualidade não irá somente fornecer uma reprodutibilidade, mas também dará ao usuário uma confiança no sistema de controle de exposição, que forem estabelecidas. Para que alcancem estes dois objetivos (reprodutibilidade e confiança), deverá ser estabelecido um tempo determinado para o uso dos químicos para que os mesmos não venham influenciar nas radiografias. Uma vez que foi estabelecido um programa de controle de qualidade para a revelação será mais fácil manter uma produtividade com qualidade radiográfica uniforme, por que as variações desta fonte serão reduzidas. O propósito de um programa de controle de qualidade é o de manter sempre radiografias excelentes, mas o que consiste na excelência de uma radiografia é uma questão subjetiva. Estabelecer o controle de qualidade deve-se estabelecer os critérios fundamentais, juntamente com a margem de tolerância para os fatores técnicos sendo monitorados. Estes critérios devem ser determinados e baseados nas necessidades diagnosticas do radiologista.
8 – REVELAÇÃO DIGITAL
8.1 – Lazer
Atualmente em aparelhos de Tomografia Computadorizada e Ressonância Magnética, usam filmes especiais tipo CT, Scanner, Vídeo Imagem, Medicina Nuclear, todos estes de processos rápidos e monobloco, alem de serem utilizados sem Ècrans Fluorescentes. O microcomputador da câmara sincroniza todo o processo, que é semelhante à formação da imagem na tela de um monitor de TV. A câmara recebe imagens de vários postos de trabalho na forma de sinal, transfere para o filme e lança este filme a uma gaveta receptora ou em uma processadora que esteja acoplada.
Os filmes usados são sensíveis a infravermelho e são armazenados na câmara em uma gaveta para sua segurança.
8.2 – Lazer Dryview
Conhecido também com Dry, este equipamento dispensa os Ècrans utilizados nos Chassis, além de possuir uma processadora que nos permite visualizar a área anatômica do paciente ao qual foi exposta. Sua processadora pode estar em rede, ou seja, não é necessário documentarmos a radiografia, pois a mesma já esta a disposição do Médico, em sua sala, ele sim é quem decidirá se será necessário ou não a documentação da radiografia. A processadora também nos permite ajustes de até 20% de contraste ou latitude antes de enviar a radiografia via rede para o médico. Seu filme é sensível à Luz. É revelado a Lazer e a Alta Temperatura. As documentadoras (reveladoras), possuem uma gaveta na qual encaixamos o chassi para que a película de Fósforo seja retirada e processada, para documentarmos a informação contida nela.
A própria documentadora re-carrega o chassi, para que o mesmo seja utilizado novamente em uma nova radiografia. Suas imagens são muito bem definidas, o que nos fornecem melhores detalhes das áreas solicitadas. Há também possibilidades de arquivamento de exames realizados em CD’S, isso se não houver a necessidade da documentação, ou enquanto o paciente aguarda o laudo médico. Com este equipamento o tempo é diminuído consideravelmente, e a sua margem de erro é de apenas 0,01%, pelo fato de ser digital e nos permitir ajustes se necessários.
8.3 – Revelação digital por temperatura
São filmes não sensíveis à Luz, onde a processadora só impressiona os filmes do tipo Dry Pix DIAT, e não necessita de Câmara Escura. Sendo totalmente térmica não necessita de químicos no processo de revelação, pois nos filmes não há Haleto de Prata e sim Sais Inorgânicos. Ao disparar o Raios-X, aparece a imagem da área radiografada em um monitor o que também nos permite um reajuste de cerca de 20% na imagem, do contrário do convencional ela permite a visualização e o reajuste do exame e em seguida se necessário a documentação do mesmo. As processadoras possuem monitores para visualização do paciente, seus sistemas de terminais podem ser interligados entre técnicos e médicos.
8.3.1 – Processo de Imagem
Após a exposição do paciente, leva-se o chassi digital até a processadora (gaveta) a qual retira as informações contidas no mesmo. Seu chassi possui uma película de Fósforo não sensível à Luz que grava e armazena a informação após a irradiação até que seja documentada. Na revelação digital a perda do filme é de 0,01%, onde são utilizados os filmes DIAT (Temperatura) e DIAL (Lazer/Temperatura).
Nas processadoras convencionais a revelação acontece na seguinte seqüência:
1 – Sensibilizamos o filme;
2 – Documentação;
3 – Verificação.
Já com o sistema digital, acontece da seguinte forma:
1 – Sensibilizamos o filme
2 – Verificamos; Analisamos
3 – Documentamos, se houver necessidade.
O custo para implantação do sistema digital ainda é muito alto, mas o seu retorno é certo, o que esta levando grandes centros já optarem por este novo método de trabalho.
CONCLUSÃO
O presente trabalho teve como objetivo pesquisar os tipos de revelação que temos disponíveis no mercado e a forma correta de utilização do mesmo.
O interesse pelo tema abordado deu-se em razão de sua vital importancia para a qualidade de imagem. Para um melhor diagnóstico, visando o bem estar do paciente.
Para seu desenvolvimento lógico o trabalho foi dividido em oito capítulos.
9- PRINCÍPIO DE REVELAÇÃO
10- SOLUÇÕES DE REVELAÇÃO
11- FIXADOR
12- PREPARO DAS SOLUÇÕES
13- FATORES QUE AFETAM O GRAU DE REVELAÇÃO
14- MÉTODOS PARA REVELAÇÃO MANUAL
15- REVELAÇÃO AUTOMÁTICA
16- REVELAÇÃO DIGITAL
Assim, deseja-se que os resultados obtidos, e ora apresentados a título explicativo, não sejam os únicos, servindo este trabalho monográfico de contribuição para novas e mais detalhadas pesquisas, contribuindo na formação e orientação dos profissionais envolvidos na questão.
Por fim, ao estudarmos a melhor forma de ser fornecer uma melhoria na qualidade de imagem, estamos amadurecendo para a realidade da constante reciclagem de informações e verificar a sua importância social, e isso nos alerta do longo caminho à percorrer para a qualidade total da saúde no país, que somente com o esforço e contribuição de todos os profissionais, ela será alcançada. Deixando-se a certeza que com estudos desta natureza estaremos contribuindo para esse alcançar este objetivo.
Fonte:http://dicasderadiologia.com.br
INTRODUÇÃO
O objetivo deste trabalho é apresentar a forma correta para a revelação de filmes radiográficos, como uma solução que contribua para o diagnóstico por imagens, e que atenda à necessidade desta de conhecer o método e a importância de seguir as instruções corretas para revelação de filmes para um melhor resultado. Para alcançar este objetivo, será demonstrada, de uma maneira simplificada. O texto está estruturado da seguinte forma:
1 REVELAÇÃO CONVENCIONAL MANUAL E AUTOMÁTICA:
1- PRINCÍPIO DE REVELAÇÃO
2- SOLUÇÕES DE REVELAÇÃO
3- FIXADOR
4- PREPARO DAS SOLUÇÕES
5- FATORES QUE AFETAM O GRAU DE REVELAÇÃO
6- MÉTODOS PARA REVELAÇÃO MANUAL
7- REVELAÇÃO AUTOMÁTICA
8- REVELAÇÃO DIGITAL
2 REVELAÇÃO CONVENCIONAL
1 – PRINCÍPIO DE REVELAÇÃO
A revelação produz um registro visível e duradouro da Imagem Latente criado pelos Raios-X ou pela Luz Fluorescentes. E a reação que transforma a imagem reduzindo quimicamente os haletos de prata afetado pela luz, em prata metálica. Estes haletos estão na emulsão do filme. Para que tenhamos a imagem visível devemos revela-la e isso pode ser feito em processos manuais ou automáticos. Existem muitos produtos para revelação que podem reduzir os haletos de prata metálica, no entanto, só podem ser denominados agentes reveladores ou agentes redutores capazes de transformar os halogenetos afetados pela luz em prata mais rapidamente do que não exposto.
Todo o processo de revelação é controlado por:
v Tempo de imersão dos filmes nos químicos;
v Temperatura;
v Força e preparo dos químicos entre outros
2 – SOLUÇÕES DE REVELAÇÃO
A revelação automática ou manual consiste em quatro operações:
2.1 – Reveladores
O revelador é uma solução química que transforma a Imagem Latente no filme em uma imagem visível composta de diminutos de massas de prata metálica. O revelador acelera o processo de oxidação metálica proveniente da mudança química devido à incidência de fótons. Provocam o enegrecimento proporcional do filme relativo as regiões expostas. Dentre muitas funções do revelador, ele amolece a emulsão (Gelatina) para proporcionar a adequada penetração dos químicos, ou seja, a oxidação da prata metálica à “revelação do filme”. Os agentes reveladores mais comuns empregados com essa finalidade são o Metol, a Hidroquinona e a Phenidone, embora tenham essa característica, também atuam sobre os grãos não expostos (Indicado pela formação do Véu) convêm acrescentar que os agentes reveladores se utilizados de forma isolada, demoram varias horas para dar uma sensibilidade aproveitável, oxidam rapidamente por ação do ar e produzem um Véu desnecessariamente acentuado, portanto, é necessário e de fundamental importância acrescentarmos outros ingredientes conhecidos como:
Solventes
Agentes Reveladores
Aceleradores
Preservativos
Retardadores
Endurecedores
2.1.1- Solventes
O Solvente básico em um revelador é a água que dissolve e ioniza as substâncias químicas do revelador. A água também faz com que a gelatina da emulsão do filme se dilate de maneira que os agentes de revelação dissolvidos possam se inflamar pra atingir os cristais de haleto de prata. Às vezes quando o revelador encontra-se concentrado é necessário um segundo solvente pra se manter todas as substâncias químicas na solução.
2.1.2- Agentes Reveladores
O agente revelador é um composto químico tal como a Hidroquinona ou a Phenidone capaz de converter os grãos expostos de haleto de prata em prata metálica. E ao mesmo tempo não produz efeito perceptível nos grãos na emulsão.
2.1.3- Aceleradores
Os aceleradores são ingredientes que intensificam a atividade do agente revelador reduzindo o tempo de revelação para minutos, por isso, designa-se alcale contido nesta solução que é indicado por valores de Ph, que quanto mais elevado estiver nesta solução a alcalinidade também será elevada. Mas com esta elevada alcalinidade, favorece a oxidação do agente revelador na solução e faz com que reduza a vida útil dos reveladores, por esse motivo é preferível conservar os agentes reveladores e a solução alcalina (acelerador) na forma de soluções separadas.
2.1.4- Preservativos
O agente conservador antioxidante, freqüentemente o Sulfato de Sódio ou de Potássio, retarda a oxidação da solução do revelador alcalino, tende a manter a proporção de revelação e ajuda a evitar manchas na camada de emulsão da película.
2.1.5- Retardadores
Freqüentemente o Brometo de Potássio ou o Iodeto de Potássio são utilizados como retardadores ou antivéu. Os Íons de Brometo protegem os grãos não expostos contra a ação, afim, de diminuir ao máximo o crescimento do Véu. Algumas vezes, outras substâncias químicas são adicionadas para suplementar a ação dos Íons de Bromo e de Iodo.
2.1.6- Endurecedores
Um agente endurecedor é muitas vezes usado em reveladores automáticos. Estes agentes endurecem a película durante a revelação na solução de revelador alcalino a alta temperatura de forma a evitar a dilatação excessiva da gelatina e a danificação da película conforme esta passa através dos rolos da processadora.
2.1.7- Reforços para revelador
São soluções que restauram o revelador a aproximadamente sua força original. O reforçador compensa a diminuição da atividade química do revelador original após o uso, e contém alta alcalinidade para contra balancear com a redução alcalina da solução de trabalho.
2.1.8- Banho de enxagüador
Após o filme ter sido revelado ele retém uma considerável quantia de revelador na gelatina, que ao ser transferido ao fixador neutraliza alguns dos ácidos no fixador. Com isso a solução será prejudicada e produzirá mancha nas radiografias. Na revelação é importante que o filme seja enxaguado antes de ser imerso no fixador com o objetivo de reduzir esta transferência do revelador.
2.1.9- Banho interruptor
O banho interruptor é uma solução de ácido acético e água. Uma fórmula padrão para o banho interruptor adequado para o uso com um revelador energético, tal qual o uso para o filme de Raios-X é uma mistura nas proporções de 128 ml de ácido acético (28%) para 1 Litro de água (No preparo sempre será necessário colocar o ácido na água e não a água no ácido).
3 – FIXADOR
O fixador interrompe o processo de revelação e retira todos os haletos de prata que não foram expostos à radiação. Dentre outras funções do fixador ele volta a endurecer a emulsão. Para se completar a revelação é necessário eliminar os cristais não revelados do filme revelado antes da lavagem, desta forma o filme não ira descolorir ou escurecer com o tempo ou pela exposição da luz. Além disso, as coberturas de gelatinas devem ser endurecida de maneira que o filme resista a arranhões e possa ser secado com ar quente. Estes processos são conhecidos como Fixação. A fixação é importante para manter a qualidade de uma radiografia. Os ingredientes básicos para um banho de fixação são:
A- Solvente
B- Agentes clarificantes ou de fixação
C- Preservativos
D- Endurecedores
E- Acidificantes
F- Amortecedores
3.1- Solvente
O solvente à base de água dissolve os outros ingredientes, difunde-se na emulsão carregando consigo o agente clareador, e dissolve os compostos de Tiossulfato de prata, desta forma ajudando a elimina-los do filme.
3.2- Agente clarificante ou fixador
Agente clarificante ou fixador dissolve e remove a emulsão dos haletos de prata não revelados. Esta ação modifica as áreas não expostas de filme de uma aparência leitosa para uma aparência clara ou transparente, deixando a imagem negra de prata produzida pelo revelador. Os mais usados são os Tiossulfato de Sódio e o Tiossulfato de Amônia. Estes agentes são também conhecidos como Hipo. Se um filme não for adequadamente clareado, os cristais não expostos se tornarão escuros a serem expostos a luz e obscureceram a imagem.
3.3- Conservador
Comumente usa-se o Sulfato fato de Sódio como agente conservador para evitar a decomposição do agente clarificante ou fixador.
3.4- Endurecedor
É comumente um sal de Alumínio que evita que a gelatina da emulsão se dilate excessivamente ou se torne macia na lavagem à base de água, ou quando sendo seca com ar quente. Também diminui o tempo de secagem.
3.5- Acidificante
O Ácido Acético ou outros compostos de ácido são usados para acelerar a ação de outras substâncias químicas e para neutralizar todo o revelador alcalino que possa ser trazido pelo filme.
3.6- Amortecedores
Existem diversos tipos de compostos chamados de amortecedores que podem ser adicionados a solução para manter a desejada acidez ou alcalinidade, desta forma ajudando a reação a obter melhores resultados. Eles são colocados no banho fixador para estabilizar a acidez contra a adição de reveladores alcalinos que foram trazidos pelo filme. Sem os amortecedores, o alcalino trazido pelo filme neutralizaria o ácido no fixador, interferindo com a atividade do fixador e encurtando a vida da solução. Alguns amortecedores também ajudam a reduzir a deposição de resina no banho de fixador.
3.7- Lavagem
Se a radiografia não for lavada por um temo prolongado, com a devida agitação, em um adequado volume de água, a imagem irá eventualmente se descolorir e desbotar. Os filmes devem ser lavados em água corrente que circula de maneira que ambas as superfícies do filme recebam água fresca continuadamente, removendo os agentes fixadores.
4– PREPARO DAS SOLUÇÕES
É uma das etapas mais importantes na revelação, é o correto preparo das soluções de acordo com as instruções do fabricante dos produtos que garante a sua qualidade. Para obter os melhores resultados devem-se proceder rigorosamente ao que a bula do fabricante recomenda e utilizar sempre todos os produtos da mesma marca.
4.1- Precauções gerais quando do preparo dos químicos:
v Lavar completamente os tanques, tampos e os reservatórios da processadora.
v Não espirrar uma solução na outra, principalmente fixador no revelador, pois pode contaminar os químicos.
v Usar sempre o protetor contra respingos, que acompanha cada equipamento.
v Usar recipientes para a mistura e armazenamento, feitos de materiais não corrosivos.
v Não usar outros tipos de recipientes que tenham sido soldados.
v Manter os tanques sempre fechados, evitando sujeiras, evaporação dos químicos e uma rápida oxidação, esta proporcionada pelo contato com o ar.
v Use sempre espátulas ou mergulhadores separados para agitar as soluções quando da diluição dos químicos.
v Tomem cuidados ao usar termômetros de mercúrio para aferir a temperatura das soluções, porque este se quebrar o mercúrio representa perigo por causa da toxidade e pode produzir um alto nível de véu no filme.
v Por último, ajuste a temperatura da água na qual serão dissolvidas as substâncias químicas de acordo com a recomendação na bula do produto.
4.2- Substâncias químicas líquidas
Substâncias líquidas em água, devemos tomar duas precauções:
v A temperatura da água deve estar dentro do limite recomendado, e os ingredientes devem ser adicionados de forma correta.
v Misturar bem, na revelação manual, adicionar o reforçador antes de usar a solução.
4.3- Substâncias químicas em pó
O preparo deve ser realizado em um outro local para evitar contaminação de materiais sensibilizados pelo pó durante a mistura. Ao preparar coloque as substâncias químicas em pó primeiro na água do tanque e adicione a substância química devagar mexendo sem parar para evitar aglutinação ou formação de fragmentos. Coloque sempre devagar e cuidadosamente para evitar a poeira química. Grandes quantidades não devem ser misturadas a mão e sim com misturadoras elétricas.
5 – FATORES QUE AFETAM O GRAU DE REVELAÇÃO
Existem fatores de processamento que afetam diretamente a revelação.
São eles:
Tempo
Temperatura
Agitação
Interrupção do processo de revelação
5.1- Tempo
É recomendado pelo fabricante que se siga religiosamente tempo de preparo da mistura e de imersão do filme. Para que os químicos fiquem prontos adequadamente deve ter um tempo de preparo e de mistura para que não haja nenhum tio de aglutinação nos filmes ou manchas. O temo da imersão a solução diluída produzirá contraste máximo, por esse deve-se controlar cuidadosamente o tempo de imersão.
5.2- Temperatura
Quanto mais baixa mais lentamente atuarão as substâncias reveladoras, se superior a 28ºC em processamento manual ou 37ºC em processamento automático amolecem acentuadamente a gelatina, fazendo com que a emulsão possa se deteriorar com facilidade. Os agentes de revelações automáticas, contém agentes endurecedores de gelatinas na película. No processo manual a temperatura varia entre 13ºC à 27ºC.
5.3 – Agitação
A gelatina é algo semelhante a uma esponja que se embebe do agente revelador, se o filme não for agitado os agentes reveladores se esgotam rapidamente. A agitação é fundamental, pois o Brometo que se origina como subproduto é um retardador de revelação. Deve-se procurar uma agitação uniforme durante toda a operação, sendo contínua, pode se reduzir o tempo de revelação em aproximadamente 20%, na processadora automática é produzida a ação rotatória dos roletes dos transportes, por bombas de recirculação e pela passagem mecânica da película através do revelador.
5.4- Interrupção do processo de revelação
Podemos utilizar dois métodos para interrupção:
1- Utilização de uma solução de Paragem, na qual seria imersa a película revelada.
2- Proceder uma operação de lavagem uniforme, pois se houver permanência de agentes reveladores ativos na emulsão e se for imersa no fixador, poderá transformar a prata que se formou em uma espuma de prata coloidial ou véu dicróico.
6- MÉTODOS PARA A REVELAÇÃO MANUAL
6.1- Tempo e Temperatura
A revelação para filmes de Raios-X são mais eficientes quando usadas dentro de um limite de temperatura (temperatura ideal 21ºC). Em temperaturas abaixo da recomendada, algumas das substâncias químicas claramente atrasam sua atividade e podem causar uma revelação insuficiente e uma fixação inadequada. Temperaturas acima da recomendada a atividade é muito alta para o controle da revelação manual. A temperatura de revelação prescrita pelo fabricante é geralmente recomendada por várias razões.
Primeiro: se obtêm o bom desempenho sensitométrico do filme, isto é, o contraste e a velocidade do filme são satisfatórios e o véu é mantido a um nível aceitável.
Segundo: a revelação se processa em tempo conveniente.
Terceiro: com dispositivos modernos de preparar soluções, a temperatura é geralmente mantida.
Manter as soluções na temperatura recomendada fará com que o usuário possa obter as melhores características sensitométricas e também terá a vantagem de um tempo padrão de revelação, fixação e lavagem. A revelação por tempo e temperatura é mais preferível do que a revelação por simples observação a qual na realidade requer mais atenção, habilidades e critérios. Quando os tempos e as temperaturas são cuidadosamente correlacionados, conforme recomendado pelo fabricante, qualquer falta de densidade na radiografia pode ser atribuída a subexposição demasiada em vez da revelação excessiva. Este fato é importante ao se determinar os ajustes na exposição.
6.2- Reforço para revelação manual
A atividade de um revelador não reforçado diminui gradualmente devido à exaustão. Mesmo quando o revelador não esta sendo usado, a atividade pode diminuir vagarosamente por causa da oxidação do agente revelador pelo ar. Esta exaustão, se não for contra-balanceada, gradualmente resultará em revelação deficiente e afetará o contraste e a velocidade de modo adverso. A melhor forma de se compensar estas perdas é o uso do sistema onde a atividade e os volumes da solução são mantidos através de um reforço químico adequado. O sistema de reforço é eficaz e simples só é preciso adicionar uma solução ao revelador original pra compensar a perda da atividade e assim permitir um tempo constante de revelação. O reforço desempenha a dupla função de manter o nível liquido no tanque e de manter a atividade da solução. Co este método, os filmes devem ser removidos rapidamente do revelador sem permitir que o excesso de solução escorra de volta para o tanque. Em todos os casos a solução deve ser jogada fora ao final de três meses, por causa da oxidação pelo ar, e o acumulo de gelatina, sedimentos e impurezas do mecanismo que acabam infiltrando na solução.
6.3- Procedimentos
No que diz respeito aos procedimentos seguidos na revelação manual, certifique-se de consultar as recomendações do fabricante, uma vez que elas podem variar de produto a outro. Primeiramente, usando diferentes espátulas, misture bem as soluções pra igualar a temperatura e a atividade química em todos os tanques. Em seguida, determine as temperaturas das soluções. Logo após, baseando-se no tempo e na temperatura da solução do revelador, ajuste o cronômetro para intervalos adequados. Mergulhe imediatamente o filme no revelador e golpeie levemente a colgadura contra a parede do tanque para remover as bolhas de ar da superfície do filme. Alguns filmes não devem ser removidos durante a agitação. É aconselhável escorrer o filme no espaço entre os tanques ao invés de colocar o filme não escorrido diretamente no próximo tanque, desta forma prolongando a vida das soluções.
6.4– Enxágüe
Após o filme ter sido revelado, deve ser mergulhado em um banho enxaguador de água corrente límpida ou ainda em uma solução de banho interruptor. O tempo mínimo para o enxágüe ou banho interruptor é de aproximadamente 30 segundos. As temperaturas de todas as soluções devem ser mantidas próximas da emulsão. Após o enxágüe, o filme deve ser novamente escorrido de maneira que a menor quantidade possível de liquido seja transferida para o fixador.
6.5– Lavagem
Os filmes devem ser devidamente lavados para se remover as substâncias químicas da emulsão. Para evitar uma eventual descoloração e desbotamento da imagem. São necessários, uma boa quantidade de água corrente e límpida, a qual deve fluir de tal forma que ambas as superfície de cada filme receberam água fresca continuamente. O tempo requerido pra uma adequada lavagem, depende da temperatura da água, da sua qualidade, do ritmo do fluxo e turbulência da água, do tipo de filme e de certa forma do tipo do fixador. Deve-se seguir as recomendações do fabricante quanto ao tempo de lavagem, que é freqüentemente entre 5 a 30 minutos. Os filmes de “exposição direta” requerem um maior tempo de lavagem, por que sua emulsão tende a ser mais pesada. A lavagem deve ser cronometrada a partir do mergulho do ultimo filme na água, porque os filmes lavados ou parcialmente lavados não só absorverão as substâncias químicas do fixador das águas contaminadas como também liberarão estas substâncias na água renovada. Assim, conforme mais filmes são adicionados ao tanque, os filmes podem ser movidos progressivamente na direção contra a corrente para perto da entrada de água de maneira que os filmes prontos sejam lavados na água mais límpida e recente. A lavagem será mais eficaz se for feita através de um sistema de cascata no qual a água flui através de dois ou mais tanques pequenos em vez de um tanque grande. Deve-se deixar o filme descansando por dois a três segundos após ser retirado da água.
6.6– Agente umedecedor
Com o objetivo de evitar marcas de água e secagem na radiografia e de acelerar a secagem, enxágüe por cerca de 30 segundos em um agente umedecedor após ter sido retirado da água da lavagem. O agente reduz a tensão da superfície da água no filme evitando a formação de gotículas de água, que deixam marcas quando secas.
6.7- Secagem
É a etapa mais simples da revelação, e também bastante importante. A secagem indevidamente realizada pode resultar em marcas de água ou deteorização da gelatina devido à excessiva temperatura. As temperaturas de secagens devem ser rigorosamente seguidas pelas recomendações do fabricante. Tem a função de trazer ao estado normal a emulsão de modo uniforme, limpo e dentro de um intervalo de tempo razoável, nesta fase podem acontecer defeitos, como deposição de pó ou fios na emulsão, presença de pequenas gotas d’água causando manchas e falta de espaçamento entre as películas grudando umas nas outras. Para evitarmos estes defeitos, após a lavagem devemos imergir o filem em uma solução que contenha agente umedecedor, diminuindo a tensão superficial, reduzindo o risco de que a água seque de forma desigual. Os secadores consistem em uma cabine na qual a umidade é retirada do ar através de substâncias químicas e o ar dês-umedecedor é re-circulado sobre o filme. Assim que estiverem secos, os filmes devem ser retirados do secador para evitar que se torne quebradiço e deve-se cortar as pontas para retirar as marcas dos grampos. As radiografias podem ser penduradas para secar em bastidores em uma área livre. Independente dos métodos usados para a secagem, os filmes devem estar bem separados uns dos outros, pois se entrarem em contato durante a secagem, eles podem apresentar marcas de secagem ou podem grudar-se uns aos outros.
7– REVELAÇÃO AUTOMÁTICA
A demanda por radiografias fez com que os radiologistas e os departamentos de radiologia fossem desafiados a se tornarem cada vez mais eficientes no uso de instalações disponíveis para produzir radiografias ideais. A revelação automática de filme de Raios-X tem se tornado um grande fator no manuseio com sucesso, deste crescente volume de trabalho. A automatização da revelação é possível graças à combinação de três elementos: Processadoras; Substâncias químicas especiais; Filmes compatíveis. Trabalhando em conjunto, estes elementos oferecem um meio rápido de produzir radiografias adequadamente reveladas.
7.1– Interação dos componentes
A essência da revelação automática é a interação controlada do filme, substâncias químicas e processadoras. Para revelar, fixar, lavar e secar uma radiografia no curto tempo disponível no processo automático, requer vários fatores, entre eles substâncias químicas especialmente formuladas e rígido controle das temperaturas da solução, agitação e reforço. As características do filme devem naturalmente ser compatíveis com as condições de revelação com o diminuído tempo de revelação e com o sistema de transporte mecânico.
7.2– Processadoras automáticas
O processamento de maneira geral é idêntico, com variações nos tempos seco a seco, de acordo com o tempo há variações de fluxo e temperaturas, é composta de três tanques e um secador, motor condutor, conjuntos de racks, termostatos de controle de temperatura de circulação, de fluxo, de tempo de processamento, etc. A instalação é feita com o corpo no lado de dentro da Câmara Escura (CE) executando algumas “corpo fora da Câmara Escura”. Na parte de dentro da câmara escura, esta localizada a gaveta onde são colocados os filmes para os processamentos, em seguida os filmes são impulsionados pelos roletes dos racks, que são movimentados por um motor central, e são colocados nos tanques que se movimentam em tempos controlados puxando os filmes de seco a seco, revelando, fixando, lavando e secando, o que demora em média de 45, 90, 150 a 180 segundos.
7.3– Manutenção das processadoras
Alguns dos procedimentos padrões de manutenção para a adequada operação da processadora, são os seguintes:
v Freqüente verificação dos níveis de solução, proporção de reforço, temperaturas fornecimento de água e recirculação da solução.
v Limpeza dos tanques, dos bastidores de revelação, passadores, filtros e tubos de ar do secador. Os depósitos químicos devem ser removidos dos rolos.
v As soluções de limpezas dos sistemas devem ser utilizadas de acordo com as instruções do fabricante, se houver propagação biológica ela deve ser removida de acordo com as recomendações.
v Deve-se utilizar bandejas de escorrimento e protetores contra respingos ao se remover ou instalar os bastidores.
v Trocar os filtros nos sistemas de circulação e nos condutores de água.
v Ao iniciar o trabalho do ai, sugere-se colocar algumas folhas de filme de limpeza na processadora. Este procedimento ajuda a remover os precipitados, sujeiras e outras substâncias que podem ter sido depositadas nos rolos. Existem filmes de limpezas para os rolos de transporte fabricados com esta finalidade.
7.4- Sistemas dos processos automáticos
As processadoras automáticas incorporam vários sistemas, os quais transportam, revelam e secam o filme, alem de reforçar e recircular as soluções de revelação.
7.4.1- Sistemas de transportes
v Tem a função de transportar o filme através das soluções do revelador e do fixador e pelas seções de lavagem e secagem.
v Mantém o filme em cada etapa do ciclo de revelação durante o exato tempo requerido.
v E também, produz uma radiografia pronta pra ser analisada.
O filme é transportado por um sistema de rolos que funcionam por um motor de velocidade constante.
O sistema, ainda desempenha duas outras funções importantes para a rápida produção de radiografias de alta qualidade.
Em primeiro lugar, os rolos produzem agitação vigorosa e uniforme das soluções na superfície dos filmes, o que contribui pra a uniformidade da revelação.
Em segundo lugar, a ação espremedora dos últimos rolos remove a maioria das soluções do filme, reduzindo as substâncias, prolongando a vida do fixador e aumentando a eficiência da lavagem.
7.4.2 – Sistema de água
O sistema de água na maioria dos reveladores tem duas funções: lavar o filme e ajudar a estabilizar a temperatura das soluções de revelação. A água temperada (fria e quente) passa por um regulador de fluxo que mantém um fluxo de água adequado e constante. Dependendo da processadora parte ou toda a água é usada para ajudar a controlar a temperatura do revelador. Em outras ajuda a regular também a temperatura do fixador. O controle adequado da temperatura do revelador e lavagem do filme é feito com água de diversas temperaturas.
7.4.3 – Sistema de recirculação
A recirculação das soluções do fixador e do revelador, desempenham as funções de misturar uniformemente as soluções de revelação e reforço, ajudando a manter a temperatura adequada e a atividade química, e também mantém as soluções misturadas e agitadas em constante contato com o filme. A recirculação da solução do fixador é semelhante a do revelador, com a diferença de que a temperatura do fixador pode ser controlada pela temperatura do revelador ao invés de um ter um regulador separado.
7.4.4 – Sistemas de reforços
Sem o reforço a atividade química das soluções de revelação diminuiria com o seu uso. O reforço exato é essencial para a revelação adequada do filme para prolongar a vida das soluções de revelação. Além do mais em uma processadora automática, se as soluções não forem devidamente reforçadas, o filme pode não secar e nem ser transportado corretamente. O reforço é misturado nas soluções da processadora através de bombas de recirculação. As quantidades de reforço devem ser ajustadas e verificadas periodicamente. O reforço excessivo do revelador pode resultar em baixo contraste e menor densidade máxima, o reforço insuficiente resulta em ganho de velocidade e contraste, mas o bastante escasso resulta na perda dos dois.
7.4.5 – Sistema de secagem
A rápida secagem da radiografia revelada depende do adequado condicionamento do filme nas soluções de revelação, da remoção eficiente da umidade da superfície pelos rolos espremedores e do bom fornecimento de ar morno, que atinge ambas as superfícies da radiografia. O ar quente é fornecido para a seção do secador através de um compressor. A maioria do ar morno é re-circulados, o resto é ventilado para evitar a acumulação excessiva de umidade no secador e ar fresco é aspirado para dentro do sistema em substituição ao ar ventilado. Estes são os principais sistemas da revelação automática. É o meio pelo qual se efetua o meticuloso controle de revelação dia após dia. Entretanto, estes sistemas não podem por si só produzir radiografias de qualidade, prontas para serem analisadas.
7.4.6 – Química de revelação automática
A revelação automática não é simplesmente a mecanização da revelação manual, mas sim processo que depende da revelação entre a mecânica, as substâncias químicas e o filme. Para responder as necessidades e condições especificas da revelação automática foram desenvolvidas substâncias químicas especiais.
7.4.7 – Substâncias químicas da revelação automática
a revelação automática impõe requisitos bem diferentes nas substâncias químicas. Revelar e fixar as imagens, as substâncias químicas de revelação devem evitar a excessiva dilatação, resvalamento ou pegajosidade da emulsão e devem permitir que o filme seja lavado e secado rapidamente. Em processadoras automáticas, se um filme se tornar escorregadio, pode atrasar-se no sistema de transporte de maneiras que os filmes que o seguem o alcancem e sobreponham-se a ele; ou pode tornar-se tão pegajoso que fica grudando e enrolado em um dos rolos. Se a emulsão se torna macia ela pode ser danificada pelos rolos. A melhor maneira de se controlar as variações das propriedades físicas do filme é através de substâncias químicas especiais. Para simplificar e para melhor beneficio possível de um departamento de radiologia a revelação deve ser rápida.
7.4.8 – Alimentação do filme – Processadoras automáticas
As folhas de filmes devem ser colocadas na processadora automática de acordo com o diagrama fornecido pelo fabricante do equipamento. Filmes de tamanhos menores do que o recomendado, podem ser colocados na processadora somente após terem sido afixados com fita adesiva. Esta fita deve ser imune as soluções e temperaturas da processadora e seu lado adesivo não deve ser exposto. Uma leve pressão no rolo, assim que este é colocado na processadora, mantém o filme corretamente alimentado. Este procedimento impede qualquer agrupamento no sistema de rolos, que possa ocorrer se o filem se desviar. Para evitar arranhões ou quaisquer outros tipos de danos, devido ao manuseio, enrole o filem em carretel assim que ele surge da secção de secagem do revelador. As vezes surgem alguns problemas devido as aplicações deliberadas pelos usuários de condições de revelação diferente das recomendadas pelos fabricantes. Por exemplo é possível aumentar a velocidade e o contraste de um filme através de sua revelação a uma temperatura mais elevada do que a recomendada pelo fabricante, ou é possível aumentar a latitude de um filme através de uma revelação em soluções que não foram recomendadas. As recomendações dos fabricantes são meio-termos feitos para oferecer margens de tolerâncias para variedades de possibilidades. É importante lembrar que as mudanças nas condições de revelação, poderão trazer grandes efeitos na imagem radiológica e que o controle cuidadoso das condições de revelação é essencial para se obter qualidade radiográfica constante.
7.4.9 – Controle de qualidade
O uso de um programa de controle de qualidade não irá somente fornecer uma reprodutibilidade, mas também dará ao usuário uma confiança no sistema de controle de exposição, que forem estabelecidas. Para que alcancem estes dois objetivos (reprodutibilidade e confiança), deverá ser estabelecido um tempo determinado para o uso dos químicos para que os mesmos não venham influenciar nas radiografias. Uma vez que foi estabelecido um programa de controle de qualidade para a revelação será mais fácil manter uma produtividade com qualidade radiográfica uniforme, por que as variações desta fonte serão reduzidas. O propósito de um programa de controle de qualidade é o de manter sempre radiografias excelentes, mas o que consiste na excelência de uma radiografia é uma questão subjetiva. Estabelecer o controle de qualidade deve-se estabelecer os critérios fundamentais, juntamente com a margem de tolerância para os fatores técnicos sendo monitorados. Estes critérios devem ser determinados e baseados nas necessidades diagnosticas do radiologista.
8 – REVELAÇÃO DIGITAL
8.1 – Lazer
Atualmente em aparelhos de Tomografia Computadorizada e Ressonância Magnética, usam filmes especiais tipo CT, Scanner, Vídeo Imagem, Medicina Nuclear, todos estes de processos rápidos e monobloco, alem de serem utilizados sem Ècrans Fluorescentes. O microcomputador da câmara sincroniza todo o processo, que é semelhante à formação da imagem na tela de um monitor de TV. A câmara recebe imagens de vários postos de trabalho na forma de sinal, transfere para o filme e lança este filme a uma gaveta receptora ou em uma processadora que esteja acoplada.
Os filmes usados são sensíveis a infravermelho e são armazenados na câmara em uma gaveta para sua segurança.
8.2 – Lazer Dryview
Conhecido também com Dry, este equipamento dispensa os Ècrans utilizados nos Chassis, além de possuir uma processadora que nos permite visualizar a área anatômica do paciente ao qual foi exposta. Sua processadora pode estar em rede, ou seja, não é necessário documentarmos a radiografia, pois a mesma já esta a disposição do Médico, em sua sala, ele sim é quem decidirá se será necessário ou não a documentação da radiografia. A processadora também nos permite ajustes de até 20% de contraste ou latitude antes de enviar a radiografia via rede para o médico. Seu filme é sensível à Luz. É revelado a Lazer e a Alta Temperatura. As documentadoras (reveladoras), possuem uma gaveta na qual encaixamos o chassi para que a película de Fósforo seja retirada e processada, para documentarmos a informação contida nela.
A própria documentadora re-carrega o chassi, para que o mesmo seja utilizado novamente em uma nova radiografia. Suas imagens são muito bem definidas, o que nos fornecem melhores detalhes das áreas solicitadas. Há também possibilidades de arquivamento de exames realizados em CD’S, isso se não houver a necessidade da documentação, ou enquanto o paciente aguarda o laudo médico. Com este equipamento o tempo é diminuído consideravelmente, e a sua margem de erro é de apenas 0,01%, pelo fato de ser digital e nos permitir ajustes se necessários.
8.3 – Revelação digital por temperatura
São filmes não sensíveis à Luz, onde a processadora só impressiona os filmes do tipo Dry Pix DIAT, e não necessita de Câmara Escura. Sendo totalmente térmica não necessita de químicos no processo de revelação, pois nos filmes não há Haleto de Prata e sim Sais Inorgânicos. Ao disparar o Raios-X, aparece a imagem da área radiografada em um monitor o que também nos permite um reajuste de cerca de 20% na imagem, do contrário do convencional ela permite a visualização e o reajuste do exame e em seguida se necessário a documentação do mesmo. As processadoras possuem monitores para visualização do paciente, seus sistemas de terminais podem ser interligados entre técnicos e médicos.
8.3.1 – Processo de Imagem
Após a exposição do paciente, leva-se o chassi digital até a processadora (gaveta) a qual retira as informações contidas no mesmo. Seu chassi possui uma película de Fósforo não sensível à Luz que grava e armazena a informação após a irradiação até que seja documentada. Na revelação digital a perda do filme é de 0,01%, onde são utilizados os filmes DIAT (Temperatura) e DIAL (Lazer/Temperatura).
Nas processadoras convencionais a revelação acontece na seguinte seqüência:
1 – Sensibilizamos o filme;
2 – Documentação;
3 – Verificação.
Já com o sistema digital, acontece da seguinte forma:
1 – Sensibilizamos o filme
2 – Verificamos; Analisamos
3 – Documentamos, se houver necessidade.
O custo para implantação do sistema digital ainda é muito alto, mas o seu retorno é certo, o que esta levando grandes centros já optarem por este novo método de trabalho.
CONCLUSÃO
O presente trabalho teve como objetivo pesquisar os tipos de revelação que temos disponíveis no mercado e a forma correta de utilização do mesmo.
O interesse pelo tema abordado deu-se em razão de sua vital importancia para a qualidade de imagem. Para um melhor diagnóstico, visando o bem estar do paciente.
Para seu desenvolvimento lógico o trabalho foi dividido em oito capítulos.
9- PRINCÍPIO DE REVELAÇÃO
10- SOLUÇÕES DE REVELAÇÃO
11- FIXADOR
12- PREPARO DAS SOLUÇÕES
13- FATORES QUE AFETAM O GRAU DE REVELAÇÃO
14- MÉTODOS PARA REVELAÇÃO MANUAL
15- REVELAÇÃO AUTOMÁTICA
16- REVELAÇÃO DIGITAL
Assim, deseja-se que os resultados obtidos, e ora apresentados a título explicativo, não sejam os únicos, servindo este trabalho monográfico de contribuição para novas e mais detalhadas pesquisas, contribuindo na formação e orientação dos profissionais envolvidos na questão.
Por fim, ao estudarmos a melhor forma de ser fornecer uma melhoria na qualidade de imagem, estamos amadurecendo para a realidade da constante reciclagem de informações e verificar a sua importância social, e isso nos alerta do longo caminho à percorrer para a qualidade total da saúde no país, que somente com o esforço e contribuição de todos os profissionais, ela será alcançada. Deixando-se a certeza que com estudos desta natureza estaremos contribuindo para esse alcançar este objetivo.
Fonte:http://dicasderadiologia.com.br
Assinar:
Comentários (Atom)